Воспалительные заболевания половых органов у девочек
Виды воспалений гениталий у девочек
Воспалительные болезни половых органов у девочек в подростковом и детском возрасте составляют более 50% всех обращений к доктору.
Воспалительные заболевания гениталий у девочек:
- Вульвит (воспалительный процесс вульвы (вульва — наружные гениталии: большие и малые половые губы, клитор, преддверие влагалища)
- Вульвовагинит (сочетание вульвита с воспалением влагалища)
- Сальпингит (воспалительный процесс маточных труб)
- Сальпингоофорит (воспалительный процесс яичников и маточных труб)
По распространенности этих заболеваний среди девочек до 9 лет лидируют вульвиты и вульвовагиниты. Их диагностируют в 60-70% всех случаях. Это связано с физиологическими особенностями организма ребенка.
У новорожденной малышки влагалище абсолютно чистое. Однако спустя 12 часов после родов слизистую заселяют бактерии, среди которых большинство – лактобациллы.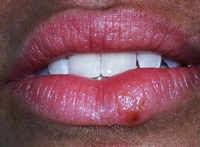
Поэтому от вульвовагинитов больше всего страдают девочки до 9 лет. После этого возраста количество случаев выявления заболевания уменьшается до 40%.
Классификация вульвовагинитов
Заболевание может быть:
- Острым (длится до 4 недель).
- Подострым (процесс может протекать до 12 недель).
- Хроническим.
В зависимости от причины развития вульвовагинита выделяют:
- Инфекционный
- Неинфекционный
Если заболевание вызвано поступившими извне микробами, вульвовагинит называется первичным. Если развивается на фоне других инфекций – вторичным.
Причины развития вульвитов и вульвовагинитов
Среди специфических возбудителей развития заболеваний – инфекции, которые передаются половым путем, дифтерийная и туберкулезная палочки, грибы.
Провоцирующие факторы вульвовагинитов и вульвитов:
- Плохое соблюдение гигиены и санитарно-гигиенических норм
- Паразитарные заболевания, которые вызваны проникновением в организм гельминтозов
- Попадание в организм кишечной микрофлоры
- Аллергия
Причины сальпингита и сальпингоофорита
Эти заболевания достаточно редко встречаются у маленьких девочек и девушек, которые не ведут половую жизнь, так как вероятность инфицирования извне минимальная. В большинстве таких ситуаций заражение происходит из-за передачи инфекции через кровь от воспаленного внутреннего органа к яичникам и маточным трубам.
Среди основных причин заболевания:
- Воспаления в толстом и тонком кишечнике.
- Острый гнойный аппендицит.

- Другие различные воспаления в организме.
- Хроническая инфекция.
Если девушка начала вести интимную жизнь, заражение может происходить восходящим путем.
Симптомы воспалительных заболеваний гениталий
При развитии в организме такой патологии у девочки появляются выделения. Из-за жжения и зуда вульвы ребенок постоянно расчесывает половые органы, что приводит к образованию сначала к образованию мелкоточечных кровоизлияний, а в дальнейшем может привести к появлению язв и кровянисто-гнойным выделениям.
Ухудшается общее состояние ребенка: нарушается сон, пропадает аппетит, изменяется настроение.
Лечение воспалений половых органов у девочки
Для эффективного лечения очень важно выявить причину развития болезни. В зависимости от нее схема может отличаться.
Поставить диагноз помогают результаты микроскопического и микробиологического анализов с определением чувствительности к антибактериальным средствам. Исследование выполняется путем взятия у девочки мазка из половых путей.
Исследование выполняется путем взятия у девочки мазка из половых путей.
Дополнительно врач может назначить ПЦР-диагностику – анализ на ИППП, а также анализ крови (общий и клинический).
После выявления возбудителя врач-гинеколог подбирает препараты, которые действуют на возбудителя в конкретном случае.
Если заболевания вызвано грибами рода Кандида, обычно назначают антимикотические лекарства. Если возбудитель трихомонада – эффективны метронидазол и его аналоги.
При присутствии в организме гонококков специалист проводит терапию антибактериальными препаратами.
Если диагностирован атопический вульвит (вызванный аллергией), доктор назначает диету, при которой ребенку не рекомендовано употреблять в пищу морепродукты, яйца, цитрусовые, шоколадные и медовые сладости, некоторые виды ягод и орехов.
Соблюдение диеты рекомендовано параллельно прохождению лечения антигистаминными препаратами.
Если заболевание вызвано попаданием во влагалище инородного тела, необходимо удалить этот предмет, а затем промыть влагалище с помощью катетера антисептиком.
В случае развития болезни из-за гельминтозов терапию нужно начать с приема антигельминтозных препаратов.
При вторичных вульвовагинитов обязательно проведение терапии одновременно с лечением сопутствующей патологии.
Устранить зуд и жжение при воспалительных заболеваниях у девочек хорошо помогают орошения половых органов, примочки и сидячие ванночки с дезинфицирующими средствами на основе трав или антисептиками.
При рецидивах заболевания показано применение эстрогенов в виде кремов.
Осложнения воспалительных заболеваний гениталий
Отсутствие терапии или неэффективное лечение могут привести к:
- Циститу (воспалительному процессу мочевого пузыря).
- Спайкам малых половых губ. В определенных случаях только хирургическое лечение может решить такую проблему.
- Рубцам в местах язвочек.
- Имбибиции – появлению синюшного оттенка вульвы. Обычно такое осложнение развивается при хронической форме заболевания и может сохраняться на всю жизнь.

Профилактика воспалительных заболеваний у девочек
Избежать развития вульвовагинитов может помочь соблюдение интимной гигиены у девочек.
Рекомендовано:
- Иметь личные предметы гигиены (мыло, мочалку, полотенце и т.д.)
- Тщательно промывать промежность после посещения туалета. Важно делать это в направлении «спереди-назад». Когда девочка маленькая, подмывание должна проводить мама, а к 3-4 годам желательно обучить дочку следить за интимной гигиеной самостоятельно.
- Менять нижнее белье ежедневно (у малышей – памперсов, после каждого загрязнения).
- Стирать нижнее белье гипоаллергенным порошком, дополнительно прополаскивая.
- Носить хлопчатобумажное нижнее белье.
- Использовать рН-нейтральное мыло (не чаще 1 раза в день) или специальные средства для интимной гигиены.
- При необходимости вовремя проводить борьбу с гильментозами.
Не рекомендовано:
- Использование аромамасел и присыпок.

Большую роль в профилактике специфических вульвовагинитов играют половое воспитание, своевременное и правильное информирование девушек о венерических заболеваниях и соблюдение интимной гигиены.
Преимущества обращения в ЕМС
- Специалисты с опытом работы в ведущих клиниках мира.
- Современные протоколы диагностики и лечения.
- Многопрофильная клиника: при необходимости к процессу обследования и терапии подключается нужный детский специалист: эндокринолог, терапевт и др.
Заболевания вульвы
Заболевания вульвы
Поражения и болезни вульвы многообразны. К ним относят дематозы: атопический дерматит, атрофические изменения на фоне гипоэстрогенного состояния, нейродермит, аллергический контактный дерматит, интертриго (механический дерматоз), псориаз, склерозирующий лишай, красный плоский лишай и другие; кисты вульвы, вестибулярный папилломатоз, доброкачественные опухоли вульвы, системные болезни, инфекции вульвы и другие. Все перечисленные заболевания сопровождаются гиперемией (покраснение) и зудом, жжением, но поставить правильный диагноз возможно только при осмотре у врача и иногда использовании дополнительного метода — вульвоскопии.
Все перечисленные заболевания сопровождаются гиперемией (покраснение) и зудом, жжением, но поставить правильный диагноз возможно только при осмотре у врача и иногда использовании дополнительного метода — вульвоскопии.
Лечение и осмотр дерматозов включают в себя консультацию двух специалистов — врача гинеколога и врача дерматолога.
Рассмотрим каждое заболевание в отдельности.
Атопический дерматит вульвы
— это самый частый вид дерматита. Страдает около 20% населения. Обычно возникает у девочек раннего возраста, имеющих отегощенную каким — либо атопическим расстройством (бронхиальной астмой, аллергическими реакциями, сенной лихорадкой, крапивницей) наследственность или страдающим им. Атопический дерматит склонен к рецидивам и сопровождается сильным зудом. Заболевание стало понятным недавно, когда у страдающих ею обнаружили наследственный дефект ороговения, повышающий проницаемость эпидермиса и приводящий к его сухости. В мелкие трещины пересохшего эпидермиса легко проникают аллергены, раздражающие вещества и патогенные микроорганизмы.

В лечении в первую очередь необходимо устранить причины и пусковые факторы дерматита.
Нейродермит вульвы
— это заболевание, является переходом от атопического дерматита, к которому приводит порочный круг «зуд — расчесы — зуд». Синонимы нейродермита вульвы — «простой хронический лишай», «гиперпластическая дистрофия», «чешуйчатая гиперплазия». Изменения кожи происходят такие же, как и при атопическом дерматите, но важными пусковыми механизмами является психическое перенапряжение. Самый характерный симптом нейродермита вульвы является упорный зуд, часто на протяжении многих лет, усиливающийся в тепле, во время менструации и под воздействием стрессовых факторов. Расчесывание носит привычный, почти навязчивый характер. Кожа вульвы утолщается, становится более или менее пигментированной, процесс постоянно распространяется на паховые складки и бедро. Лечение многогранно и сложно. Наблюдаются частые рецидивы.
Лечение многогранно и сложно. Наблюдаются частые рецидивы.
Атрофические изменения на фоне гипоэстрогенного состояния
Сопровождаются падением уровня гормона эстрогена в крови, вследствие наступления естественной менопаузы и других состояний: удаление яичников, резецирование яичников, дисфункция яичников, применение антиэстрогенов, избирательное подавление эстрогенных рецепторов.
До менархе (становления менструального цикла, половое созревание) и в период вскармливания грудью уровень эстрогенов относительно низок. Это приводит к истончению и сухости эпителия вульвы и влагалища с ослаблением его барьерной функции, предрасполагающим к раздражению и инфекции.
Атрофический вульвовагинит, так называется данное заболевание, сопровождается симптомами, как жжение и зуд, болезненность вульвы, затруднения при мочеиспускании ,связанное с учащением и болезненностью, появление боли во время полового акта. Эпителий вульвы и влагалища истончается и становится бледным. Иногда отмечается сужение входа во влагалище, трещины и кровоизлияния.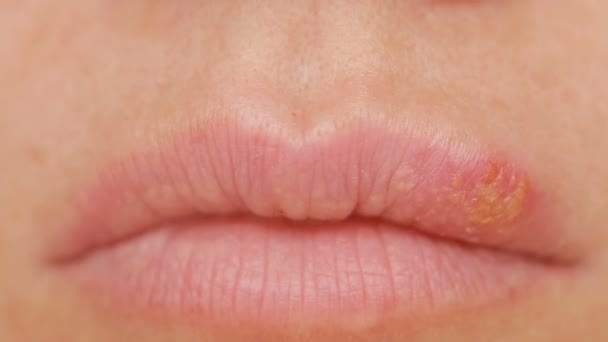 В тяжелых случаях появляются обильные выделения с неприятным запахом.
В тяжелых случаях появляются обильные выделения с неприятным запахом.
Лечение включает в себя гормональную терапию и при присоединении вторичной инфекции антибактериальную.
Контактный дерматит вульвы
— это воспаление кожи, вызванное экзогенным раздражающим веществом. Важно отличить простой контактный дерматит от аллергического дерматита. И тот, и другой может иметь острое, подострое и хроническое течение. Возникает контактный дерматит вульвы в результате постоянного прямого, не связанного с иммунными механизмами химического или физического повреждения кожи. Причины его многообразны, например, воздействие мочи, испражнений. Предрасполагает к нему низкий уровень эстрогенов, сопутствующие заболевания кожи, инфекция, травма — все, что ослабляет барьерную функцию эпителия и делает кожу более чувствительной к повреждающим воздействиям. Однако, повторный контакт с химическими средствами приводит к развитию истинного аллергического контактного дерматита.
Контактный дерматит вульвы — заболевание очень распространенное. Беспокоит повышенная чувствительность кожи, зуд и жжение вульвы. Больные нередко прибегают к самолечению противогрибковыми препаратами, противозудным или анестезирующими мазями, накладывая их уже на воспаленную кожу, а медицинские работники, к которым обращаются данные пациенты, уже затрудняются установить причину контактного дерматита. Поэтому обращаться к врачу следует при первых появившихся беспокойствах, чтобы врач мог выявить причину и назначить правильное лечение. Итак, самые частые причины простого контактного дерматита вульвы: мыло и его заменители, недержание мочи и кала, потливость, выделения из влагалища, раздражение прокладками и нижним бельем.
Беспокоит повышенная чувствительность кожи, зуд и жжение вульвы. Больные нередко прибегают к самолечению противогрибковыми препаратами, противозудным или анестезирующими мазями, накладывая их уже на воспаленную кожу, а медицинские работники, к которым обращаются данные пациенты, уже затрудняются установить причину контактного дерматита. Поэтому обращаться к врачу следует при первых появившихся беспокойствах, чтобы врач мог выявить причину и назначить правильное лечение. Итак, самые частые причины простого контактного дерматита вульвы: мыло и его заменители, недержание мочи и кала, потливость, выделения из влагалища, раздражение прокладками и нижним бельем.
Лечение поэтапное, с исключением причины заболевания.
Аллергический контактный дерматит вульвы
Представляет собой выраженную аллергическую реакцию на небольшие количества какого-либо химического вещества.
Аллергичекий контактный дерматит вульвы как правило начинается остро, в отличии простого контактного дерматита. Зуд и жжение возникают внезапно. Иногда больная сама указывает причину. Зуд может сочетаться с жжением. Причиной может служить какой-либо радражающий фактор: высокощелочные или сильно ароматизированные сорта мыла и его заменители, сильно ароматизированные прокладки и другие аллергены, перечень возможных аллергенов весьма велик. Нередко к моменту обращения заболевание принимает подострую или хроническую фазу течения. Тяжелая острая воспалительная реакция сопровождается гиперемией (покраснением), образованием везикул (пузырьков), и даже пузырей, мокнутием (влажность), расчесами с кровянистыми или желтыми корками, иногда присоединяется вторичная инфекция.
Зуд и жжение возникают внезапно. Иногда больная сама указывает причину. Зуд может сочетаться с жжением. Причиной может служить какой-либо радражающий фактор: высокощелочные или сильно ароматизированные сорта мыла и его заменители, сильно ароматизированные прокладки и другие аллергены, перечень возможных аллергенов весьма велик. Нередко к моменту обращения заболевание принимает подострую или хроническую фазу течения. Тяжелая острая воспалительная реакция сопровождается гиперемией (покраснением), образованием везикул (пузырьков), и даже пузырей, мокнутием (влажность), расчесами с кровянистыми или желтыми корками, иногда присоединяется вторичная инфекция.
Лечение основывается на разных методах, но в первую очередь исключение главного —аллергена, в ином случае оно безуспешно.
Интертригинозный дерматит вульвы
— это воспаление кожи в складках, вызванное трением, воздействием тепла, потливостью, скоплением влагой под одеждой. Заболевание особо распространенное у женщин с глубокими кожными складками. Основная его причина — это трение соприкасающихся поверхностей кожи и их мацерация потом в тепле. Воспаленные мокнущие поверхности легко инфицируются бактериями и грибами рода Candida (называемой в народе «молочницей»). Предрасполагают к заболеванию увлажнение, тесно прилегающая одежда из синтетических волокон, недержание мочи и кала. Особенно часто страдают интертригинозным дерматитом вульвы больные с ожирением и сахарным диабетом, в частности пожилые люди, у которых ожирение сочетается с неподвижностью и недержанием кала и мочи.
Для такого дерматита характерны в бедренно — половых и паховых складках, и нависающей складке внизу живота, и на коже под молочными железами повышенная чувствительность кожи, жжение, выраженный в той или иной степени неприятный запах. Кожа во всех этих складках подвергается постоянному трению. Нельзя данный вид дерматита путать с псориазом, склероатрофическим лишаем, доброкачественной семейной пузырчаткой.
Основная его причина — это трение соприкасающихся поверхностей кожи и их мацерация потом в тепле. Воспаленные мокнущие поверхности легко инфицируются бактериями и грибами рода Candida (называемой в народе «молочницей»). Предрасполагают к заболеванию увлажнение, тесно прилегающая одежда из синтетических волокон, недержание мочи и кала. Особенно часто страдают интертригинозным дерматитом вульвы больные с ожирением и сахарным диабетом, в частности пожилые люди, у которых ожирение сочетается с неподвижностью и недержанием кала и мочи.
Для такого дерматита характерны в бедренно — половых и паховых складках, и нависающей складке внизу живота, и на коже под молочными железами повышенная чувствительность кожи, жжение, выраженный в той или иной степени неприятный запах. Кожа во всех этих складках подвергается постоянному трению. Нельзя данный вид дерматита путать с псориазом, склероатрофическим лишаем, доброкачественной семейной пузырчаткой.
Лечение комплексное, при присоединении вторичной инфекции показана и антибактериальная терапия.
Псориаз вульвы
— хронический наследственно обусловленный дерматоз, для которого характерны красноватые папулы и бляшки, покрытые плотно прикрепленными серебристо-белыми чешуйками. Псориазом страдает 2% населения. Поражение вульвы при нем наблюдается нередко, но во многих случаях остается нераспознанным, так как больные и врачи не замечают его. Обращаясь к дерматологам, больные не предъявляют соответствующих жалоб.
Провокатором псориаза вульвы являются мелкие травмы (трение, расчесы), инфекции (бактериальная или грибковая), химические раздражители (косметические средства), некоторые лекарственные препараты. Психическое перенапряжение ослабляет барьерную функцию эпидермиса (кожи). Высыпания псориаза на месте расчесов вследствие зуда, сопровождающего депрессию и тревогу. Способствует проявлению псориаза и колебанию уровня гормонов. Наиболее часто псориаз вульвы возникает в периоде полового созревания и в менопаузе. Провоцирует его развитие употребления алкоголя и курение. Высыпаниям псориаза вульвы способствует в основном травматизация кожи. Основное беспокойство при псориазе это зуд той или иной интенсивности. Он приводит к расчесам, которые в свою очередь приводят к жжению и боли.
Высыпаниям псориаза вульвы способствует в основном травматизация кожи. Основное беспокойство при псориазе это зуд той или иной интенсивности. Он приводит к расчесам, которые в свою очередь приводят к жжению и боли.
Лечение псориаза вульвы сложно и состоит из местной терапии и системной.
Склероатрофичесский лишай вульвы
Один из хронических воспалительных дерматозов, наиболее часто поражающих вульву.
Для него характерно, в том числе и на вульве истончение и депигментация кожи и образование рубцов, беспокойство на зуд, жжение, реже боль. Склероатрофический лишай приводит к деформации вульвы и обусловленным его функциональным нарушениям. Распространенность данного заболевания неизвестна, так как заболевание не всегда сопровождается жалобами, вследствие чего часть больных к врачам не обращается. Склероатрофический лишай встречается в любом возрасте , от 6 месяцев до глубокой старости, но преимущественно между 40 и 70 годами. Причины и развитие обусловлено множеством факторов: наследственных, относящихся к клеточному иммунитету (Т и В-лимфоциты) и аутоиммунных, гормональных, инфекционных, местных. Отмечена его связь с определенными антигенами HLA II класса, антителами к некоторым тканевым антигенам и аутоиммунными расстройствами. Роль гормональных факторов подтверждается тем, что заболевание чаще начинается на фоне дефицита эстрогенов — в детстве или постменопаузе. Предполагается, но не доказаны расстройства метаболизма андрогенов. Однако этиологическая роль гормонов пока не доказана. Развитие склероатрофического лишая связывают и с патогенными микроорганизмами, особенно спирохетой Borrelia burgdorferi, но истинным возбудителем заболевания она, по — видимому не является. Не подтверждена роль и других микроорганизмов. Однако сомнений в важном значении местных воздействий, от расчесов до радиоактивного облучения, как пусковых факторов нет. Клиническая картина разнообразна. Типичные жалобы на зуд или его сочетание с саднящей болью, повышенной чувствительностью кожи, затруднение мочеиспускания, связанное с учащением и болезненностью, появление боли во время полового акта.
В 20% случаев очаги склероатрофического лишая имеются на других участках кожи, обычно на шее, в подмышечных областях, на молочных железах.
Отмечена его связь с определенными антигенами HLA II класса, антителами к некоторым тканевым антигенам и аутоиммунными расстройствами. Роль гормональных факторов подтверждается тем, что заболевание чаще начинается на фоне дефицита эстрогенов — в детстве или постменопаузе. Предполагается, но не доказаны расстройства метаболизма андрогенов. Однако этиологическая роль гормонов пока не доказана. Развитие склероатрофического лишая связывают и с патогенными микроорганизмами, особенно спирохетой Borrelia burgdorferi, но истинным возбудителем заболевания она, по — видимому не является. Не подтверждена роль и других микроорганизмов. Однако сомнений в важном значении местных воздействий, от расчесов до радиоактивного облучения, как пусковых факторов нет. Клиническая картина разнообразна. Типичные жалобы на зуд или его сочетание с саднящей болью, повышенной чувствительностью кожи, затруднение мочеиспускания, связанное с учащением и болезненностью, появление боли во время полового акта.
В 20% случаев очаги склероатрофического лишая имеются на других участках кожи, обычно на шее, в подмышечных областях, на молочных железах. Слизистая влагалища не поражается. Изредка наблюдается поражение слизистой рта.
Слизистая влагалища не поражается. Изредка наблюдается поражение слизистой рта.
Лечение включает местную и общую терапии.
Красный плоский лишай вульвы
Относительно распространенный дерматоз и мукозит (воспалительный процесс полости рта), опосредованный механизмами клеточного иммунитета. Обычно поражается кожа и слизистая полости рта, в 25% случаев только слизистые. Поражению слизистой рта у женщин в 57% случаев сопутствует поражение вульвы и влагалища. Истинная распространенность неизвестна, так как он нередко остается недиагностированным. Даже у больных с поражением слизистой рта и кожи половые органы осматривают не всегда. Синонимы: эрозивный красный плоский лишай, десквамативный воспалительный вагинит, вульвовагинально — десневой синдром.
Причины красного плоского лишая неизвестны, но многие данные четко указывают на его аутоиммунную природу, опосредованную механизмами клеточного иммунитета. По последним данным, возможно, имеется связь между антигеном DQB1*0201 системы HLA и красным плоским лишаем вульвы, влагалища и десен. Обнаруживается распространенное повреждение зоны базальной мембраны эпидермиса, по-видимому, аутоиммунной природы.Клинические варианты:
- Классический — зудящие многоугольные папулы и бляшки на запястьях и лодыжках, на лобке и половых губах, но не сопровождаются атрофией и образованием рубцов;
- Вульвовагинально — десневой синдром — эрозивное поражение слизистых рта, вульвы, конъюктивы и пищевода с атрофией и образованием рубцов.
Повреждения могут быть и на волосистой части головы, и на ногтях, глазах, слизистых рта, носа, пищевода, гортани, мочевого пузыря, заднего прохода. В большинстве случаев заболевание развивается в возрасте 30-60 лет и сопровождается разнообразными жалобами. Наиболее распространенные из них: болезненность при дотрагивании и боль, и зуд по отдельности и в сочетании. Однако жалобы, даже при характерных изменениях бывают не всегда. Иногда может присоединяться зуд, который проявляется по-разному в зависимости от формы. Картина изменений вульвы зависит от варианта заболевания. В большинстве случаев имеются эрозии красного цвета с фестончатыми «кружевными» белесоватыми краями. Поверхность их часто блестящая, стекловидная. Но могут наблюдаться фиолетовые с шелушением мелкие папулы и бляшки, локализующиеся на лобке, больших половых губах, бедрах. Расчесы способствуют распространению высыпаний и сопровождаются вторичными изменениями. При данных картинах вульва со временем и несвоевременном лечении утрачивает нормальное строение. Нередко поражению вульвы и влагалища предшествует поражение других участков кожи и слизистых. Диагноз ставится на основании клинической картины и данных биопсии. Иногда красному плоскому лишаю сопутствует склероатрофический лишай.
Лечение включает местную и общую системные терапии.
Кисты вульвы
На вульве можно иногда обнаружить кисты разных размеров и разного происхождения, которые появляются в результате воспаления или травмы. Кисты бартолиновых желез можно увидеть невооруженным взглядом. Клиническая картина воспалительного процесса бартолиновой железы и ее выводного протока находится в зависимости от анатомического строения. Бартолиновая железа находится глубоко в толще мышц промежности. Из нее выходит несколько мелких выводных протоков, сливающихся в ампулу, из которой выходит затем главный выводной проток большой длины, но суживающийся по направлению к своему наружному отверстию. Выводной проток железы поражается чаще, чем сама она. К заболеваниям бартолиновой железы и ее протока — бартолинитам — относятся: каналикулит, абсцесс бартолиниевой железы, киста бартолиниевой железы, редко эндометриоз. По всей поверхности половых губ, чаще между зоной оволосения и малыми губами, наблюдаются небольшие сальные ретенционные кисты. Они содержат желтоватое содержимое. Беспокоит как правило только зуд. Часто при осмотре в кольпоскоп обнаруживаются мелкие эрозивные поверхности. Иногда кисты встречаются больших размеров.
Лечение консервативное, в запущенных случаях оперативное.
Вестибулярный папилломатоз
Представляет собой собирательный термин, в клиническом отношении включающий типичные мелкие острые кондиломы, обусловленные папилломавирусной инфекцией и микропапилломы (псевдокандиломы), ассоциация которых с папилломавирусной инфекцией отсутствует. Часто бывает бессимптомным, обнаруживается случайно, хотя иногда сопровождается белями, болями и жжением вульвы, проявлением боли во время полового акта.
Лечение назначается при беспокойствах. В зависимости от ситуации иногда требуется биопсия с последующим хирургическим лечением. Подход индивидуальный. Основная тактика при данном заболевании наблюдение у врача гинеколога.
Доброкачественные опухоли вульвы
Опухоли вульвы разнообразны, требуют хирургического лечения с последующим гистологическим исследованием.
Системные болезни
Наиболее выраженные изменения на вульве наблюдаются при болезни Бехчета и болезни Крона.
Инфекции вульвы
Это различные воспалительные заболевания, симптомы и кольпоскопическая картина которых зависит от вида возбудителя. К инфекциям вульвы относят генитальный герпес, хламидиоз, уреаплазмоз, кондиломы, контагиозный моллюск, микозы, чесотка, энтеробиоз, педикулез, фурункулез, донованоз, сифилис, туберкулез, венерическая гранулема, вирус папилломы человека.
Лечение зависит от вида возбудителя.
Воспалительные заболевания женских половых органов
Проблема воспалительных гинекологических заболеваний занимает важное место в деятельности врача акушера-гинеколога.
Эти заболевания у гинекологических больных встречаются значительно чаще других заболеваний половых органов.
Значение воспалительных заболеваний особенно велико, так как известно, что они часто обостряются, приводя больных к нетрудоспособности и даже инвалидизации. Кроме того, воспалительные процессы половых органов нередко ведут к нарушениям менструальной функции, вызывают бесплодие, общую интоксикацию организма с вовлечением в патологический процесс нервной системы, печени, почек и других жизненно важных органов и систем.
Причиной развития воспалительных заболеваний женских половых органов обычно являются микробные или вирусные возбудители.
Пути проникновения микробов в гениталии:
- Половой – активный транспорт микробов из влагалища в вышележащие органы реализуется сперматозоидами и трихомонадами. Сперматозоиды обладают отрицательным зарядом, который является своеобразным рецептором для микробов.
- Пассивный транспорт (самостоятельное распространение микробов и вирусов по половым органам).
- Гематогенный транспорт (из других органов с током крови).
- Лимфогенные (по лимфатической системе), например, из кишечника при гнойном аппендиците.
Факторы, способствующие распространению инфекции (провоцирующие факторы):
- Переохлаждение, ослабление общих защитных сил организма в результате заболеваний других органов и систем.
- Физиологическое (менструация, роды) или искусственное (аборт, внутриматочные спирали, внутриматочные диагностические и лечебные вмешательства, операции на органах брюшной полости, ЭКО и др.) ослабление или повреждение защитных (барьерных) механизмов шейки матки.
- Социальные факторы: хронические стрессовые ситуации, низкий уровень жизни (недостаточное и нерациональное питание, неблагоприятные условия жизни), хронический алкоголизм и наркомания.
- Поведенческие факторы: раннее начало половой жизни, высокая частота половых контактов, большое количество и частая смена половых партнеров при этом – использование гормональной, а не барьерной контрацепции, нетрадиционные формы половых контактов (орогенитальный, анальный), половые отношения во время менструации, частые спринцевания и самолечение, неправильное использование внутривлагалищных тампонов и др.
Начало заболевания часто связано со сменой полового партнера.
Специалисты классифицируют воспалительные заболевания женских половых органов по вызвавшим их возбудителям, по месту локализации, по давности и выраженности симптомов.
По виду возбудителя заболевания в гинекологии могут быть специфическими и неспецифическими:
- Специфические воспаления вызваны инфекциями, передающимися половым путем. К ним относят ВИЧ, гонорею, герпес, трихомониаз, гонококк, трихомонаду, хламидиоз и другие. Иногда в качестве возбудителей могут выступать сразу несколько инфекций.
- Неспецифические воспаления вызваны собственной флорой женщины, которая активизируется, если в организме произошли сбои: кишечной палочкой, стрептококком, стафилококком и др. В последние несколько лет все больше проблем доставляют женщинам вирусы и простейшие грибы, которые в обычном состоянии являются частью нормальной микрофлоры влагалища.
Как таковой разницы между специфическими и неспецифическими заболеваниями нет, зато есть общее правило —приступить к лечению сразу после появление первых симптомов.
По характеру воспаления могут быть острыми, подострыми, хроническими и обостренными:
- Острое течение процесса возникает впервые и сопровождается яркими клиническими проявлениями.
- Подострое также беспокоит женщину в первый раз, однако выражено не так явно.
- Хроническое течение длится более четырех недель. Жалобы от пациентки на протяжении этого времени, как правило, отсутствуют и появляются лишь при обострении хронического процесса. Жалобы могут быть связаны и с уже наступившими осложнениями хронического процесса (нарушение менструальной функции, бесплодие, нарушение функции других органов и систем).
Течение воспалительного процесса зависит от характера возбудителя и особенностей защитных сил организма женщин. При срыве защитных сил организма может произойти распространение процесса (сепсис).
По месту поражения женские заболевания делятся на два типа — поражения верхнего и нижнего отделов гениталий.
Поражения верхнего отдела объединяют следующие болезни: сальпингоофорит (воспаление яичников и маточных труб), эндометрит (воспаление слизистой оболочки тела матки), пельвиоперитонит (воспаление брюшины), параметрит (воспаление околоматочной клетчатки), тубоовариальный абсцесс (гнойное воспаление придатков матки).
Самым распространенным воспалительным заболеванием у женщин является сальпингоофорит.
Симптомы:
Чаще всего острый, гнойный сальпингоофорит начинается остро:
- Повышение температуры, иногда сопровождающееся ознобами. Размахи температуры могут быть различны, характерно вечернее повышение температуры при нормальных или субфебрильных показателях утром.
- Боли в низу живота. Возникают остро. В начале заболевания они, как правило, носят локальный характер, и пациентка может четко указать область поражения, при наличии сопутствующего воспаления матки и окружающих тканей боли могут быть распространенными и иррадиировать в поясницу, прямую кишку и бедро).
- Обильные гнойные (реже – серозо-гнойные) бели и резей при мочеиспускании. Как правило, они сопровождаются гнойными выделениями из уретры, что приводит также к появлению у больных частого, малыми порциями, болезненного мочеиспускания или сильных резей при мочеиспускании.
- В последующем присоединяются симптомы гнойной интоксикации (слабость, тахикардия, мышечные боли, чувство сухости во рту), диспепсические и эмоционально-невротические и функциональные расстройства.
Полного излечения, как правило не происходит, чаще заболевание приобретает хроническое течение с периодическими обострениями. Обострение хронического сальпингоофорита может начаться под влиянием многих внешних факторов: переохлаждения, перегревания, утомления, реже связано с реинфекцией. В период обострения повышается температура, появляются или усиливаются боли в низу живота, увеличивается количество выделений. Обычно боли усиливаются перед и во время менструаций, иногда нарушается цикл. До половины больных отмечают нарушения половой функции: исчезает либидо, коитус становится болезненным. При продолжительном течении и частых рецидивах в патологический процесс вовлекаются мочевыделительная, нервная, эндокринная, сосудистая система, и заболевание приобретает характер полисистемного процесса.
Эндометрит
Симптомы:
Острая форма заболевания обычно развивается после перенесенных лечебно-диагностических вмешательств на матке, операций. Предрасполагающими факторами являются оставление в полости матки плодных оболочек во время аборта, сгустков крови, большое количество патогенных и условно-патогеных (эшерехий, протей и др.) микроорганизмов во влагалищном биоценозе.
Острая форма начинается с повышения температуры тела появляются боли в низу живота, выделения из половых путей различного характера (гнойные, кровянисто-гнойные), женщины жалуются на слабость, головную боль.
Без лечения воспаление может распространиться на все слои матки и параметрий – клетчатку, расположенную между листками широких связок матки. Развивается параметрит. Острая форма параметрита может привести к абсцессу параметрия, который иногда самостоятельно вскрывается в прямую кишку, матку, брюшную полость или мочевой пузырь.
При неадекватном лечении развитие переходит в хроническое.
Хронический эндометрит характеризуется светлыми серозными выделениями из половых путей, периодическими маточными кровотечениями вне менструации. Иногда хронический процесс протекает без каких-либо внешних симптомов, но приводит при этом к нарушению менструального цикла, невынашиванию, бесплодию.
Пельвиоперитонит – воспаление брюшины малого таза. Чаще является осложнением вышеперечисленных заболеваний.
Симптомы: заболевание характеризуется острыми болями в животе, тошнотой, рвотой, вздутием живота, задержкой стула и газов, повышением температуры, учащением пульса. Язык сухой, обложен белым налетом. При современном (стертом) течении возможна малая выраженность симптомов или отсутствие некоторых из них.
Больные нуждаются в особом наблюдении в связи с возможностью перехода пельвиоперитонита в разлитой перитонит, при котором необходима экстренная операция.
К поражениям нижнего отдела относится вульвит, кольпит (вагинит), уретрит, бартолинит и цервицит (экзоцервицит, эндоцервицит).
Вульвит — воспаление слизистой оболочки преддверия влагалища. Развивается в основном у девочек. Инфицированию способствуют опрелости, расчесы, ссадины, эндокринная патология (ИЗСД), глистные инвазии, детские вирусные инфекции. У взрослых, как правило, вульвит сочетается с воспалением слизистой влагалища.
Клиника: боль, отек вульвы, гнойное отделяемое.
Бартолинит — это воспаление больших желез преддверия влагалища. Очень часто при несоблюдении правил гигиены половых органов в нее попадают различные бактерии и ИППП. Ее выводной проток закупоривается и в железе возникает воспалительный процесс. Чаще встречается одностороннее поражение бартолиновой железы.
Проявляется сначала покраснением вокруг наружного отверстия выводного протока, далее воспалительный отек может закупоривать проток железы, препятствуя выделению гнойного секрета, который, задерживаясь в протоке, растягивает его, образуя ложный абсцесс (гнойник), который выпячивает внутреннюю поверхность большой половой губы и закрывает вход во влагалище. Может повышаться температура тела, болезненность в области промежности. В редких случаях воспалительный процесс может захватывать непосредственно ткань железы, при этом возникает истинный абсцесс с сильным нагноением и увеличением железы. Припухает большая и малая половые губы. Увеличиваются паховые лимфатические узлы. Повышается температура тела. От ложного абсцесса истинный отличается постоянной болью, резкой отечностью половой губы, неподвижностью кожи над абсцессом, высокой температурой.
Гнойник может самопроизвольно вскрываться с истечением густого желто-зеленого содержимого, после чего состояние улучшается. Воспалительный процесс может затухать самостоятельно (без нагноения). При этом наблюдается уплотнение и незначительное увеличение железы. Однако довольно часто через некоторое время воспалительный процесс возобновляется и осложняется.
Кольпит — воспаление влагалища (вагинит).
В клинической картине триада симптомов: боли, бели, зуд.
Кольпит могут вызывать гонококки, трихомонады, хламидии, а также условно патогенные микроорганизмы, такие как стафилококки, стрептококки, грибы рода Candida, кишечная палочка и др. Выделяют острый и постоянный вагиниты. При остром процессе женщины жалуются на зуд в области преддверия влагалища, жжение, ощущение давления, жара в половых органах и малом тазу, многие отмечают дизурические растройства. Характерным являются обильные выделения – бели. Воспалительный процесс, вызванный различными возбудителями, имеет свои особенности. Например, обильные пенистые желтовато-зеленые выделения с неприятным запахом характерны для трихомонадного вагинита; выделения белого творожистого вида – для грибкового. При хронических формах воспаления боли отсутствуют, в основном больные жалуются на выделения, зуд, жжение, небольшие изъязвления в области преддверия влагалища.
Бактериальный вагиноз (диагноз с 1980 года) болезнь Гарднера. Жалобы только на повышенное отхождение белей (выделения обильные, дурно пахнущие). Симптомов воспаления нет. Часто женщины жалуются на дискомфорт и жжение во влагалище. В последнее время бактериальный вагиноз рассматривают как своеобразный дизбактериоз влагалища, возникающий при уменьшении числа лактобактерий, выделяющих молочную кислоту, повышении рН вагинального секрета (больше 4,5). При этом создаются условия для массивного размножения таких микроорганизмов, как гарднереллы и облигатные анаэробы бактерии. Это заболевание редко встречается у девочек в препубертатном периоде и у женщин в постменапаузе, что указывает на большое значение гормонального компонента в возникновении такого дисбаланса.
Цервицит представляет собой воспаление шейки матки, которое возникает в результате проникновения в цервикальный канал гонококков, трихомонад, хламидий, стафилококков, стрептококков и других бактерий, реже вирусов. Возникновению способствуют разрывы шейки матки при родах, опущение половых органов, инфекционные процессы во влагалище и, наоборот, во внутренних половых органах. При остром процессе женщину беспокоят слабые боли в низу живота, неприятные ощущения во влагалище, иногда зуд, слизистые или гнойно слизистые выделения из влагалища, болезненные ощущения во время половых контактов. При хроническом процессе жалобы выражены слабее.
Эндоцервицит – воспаление слизистой оболочки канала шейки матки. Может возникать при проникновении различных бактерий (стафилококков, стрептококков, гонококков, кишечной эшерихии и др.). Эндоцервицит часто сочетается с воспалительным процессом в других отделах полового аппарата – кольпитом, сальпингоофоритом, эрозией шейки матки.
Симптомы: слизисто-гнойные выделения из влагалища, болевых ощущений нет. Клинические признаки выражены мало. В острой стадии определяется гиперемия вокруг наружного зева и слизисто-гнойные выделения. В хронической стадии гиперемии почти нет, выделения остаются. При длительном течении процесса развивается гипертрофия (утолщение) шейки матки – цервицит
Кондиломы остроконечные (множественные разрастания по поверхности наружных половых органов и входа влагалища). Могут распространяться на промежность, влагалище, шейку матки. Причиной возникновения кондилом служит фильтрующийся вирус (вирус папилломы человека), развитию процесса способствуют обильные выделения из половых путей при кольпитах и эндоцервицитах. Очень быстро остроконечные кондиломы разрастаются при беременности.
Симптомы: кондиломы чаще всего локализуются на наружных половых органах, промежности, вокруг заднепроходного отверстия. В случаях некроза кондилом и присоединения вторичной инфекции появляется гнойное отделяемое. Кондиломы влагалища и шейки матки во время беременности и родов могут быть причиной кровотечения. Диагноз ставят на основании осмотра.
Программа обследования при воспалительных заболеваниях органов малого таза (ВЗОТ)
Наименование обследования | Информация, которую может давать обследование |
Общий анализ крови | Лейкоцитоз, палочкоядерный сдвиг влево, ускорение СОЭ, лимфопения при острых и 1 м варианте обострения хронических ВЗОТ |
СРВ, серомукоиды | Увеличение уровня при острых и 1-м варианте обострения хронических ВЗОТ |
Общий белок, белковые фракции | Снижение уровня общего белка, альбуминов, повышение содержания глобулинов при острых и 1-м варианте обострения хронических ВЗОТ |
Средние молекулы, среднемо-лекулярные пептиды для оценки эндогенной интоксикации | Увеличение уровня (норма: средние молекулы -56,8±1,3 ед/мл; среднемолекулярные пептиды -85,4±1,8 мкг/мл) при острых и 1-м варианте обострения хронических ВЗОТ |
УЗИ органов малого таза | Информативно в сочетании с анамнестическими, клиническими и клинико-лабораторными данными в диагностике серозных и гнойных ТОВО, абсцессов малого таза, патологических изменениях: структуре яичников, спаечного процесса, инфильтративных изменений в органах и тканях малого таза, при оценке результатов консервативного лечения в динамике |
Иммунограмма | При остром и обострении хронического процесса: рост абсолютного и относительного числа нейтрофильных гранулоцитов в периферической крови, а также их функциональной активности в НСТ-тесте при низком функциональном резерве; снижение показателей фагоцитоза; повышение ИЛ-1 – продуцирующей активности моноцитов; повышение содержания лизоцима в сыворотке крови; повышение уровня IgM и IgG в периферической крови; снижение количества и функциональной активности лимфоцитов периферической крови; возрастание значение соотношения Т4Л8 (хелперы/супрессоры). |
Первичная микроскопия нативного материала из влагалища, цервикального канала, полости матки, малого таза (пунктат), маточной трубы (лапароскопия) | Ключевые клетки, трихомонады, грибковая флора, лейкоцитоз. |
Мазок, окрашенный по Граму из влагалища, цервикального канала, полости матки, малого таза (пунктат), маточной трубы (лапароскопия) | Диагностика гонореи, трихомониаза, бактериального вагиноза, кандидоза; лейкоцитоз, степень функциональной активности лейкоцитов. Оценка степени обсемененности материала раздельно для грамм-отрицательных и грамм-положительных палочек, грамм-положительных кокков, грибов с использованием следующих критериев: в большом количестве – более 100 микроорганизмов в поле зрения; в умеренном количестве – 20-100 микроорганизмов в поле зрения; в малом количестве – 5-20 микроорганизмов в поле зрения; микрофлора не определяется. Для определения инвазивности (агрессивности) грибковой микрофлоры отмечается наличие почкующихся дрожжевых клеток, элементов мицелия и псевдомицелия. Результат получают в течение 1 часа. |
Посев на аэробную и анаэробную микрофлору, определение чувствительности к антибиотикам содержимого влагалища, цервикального канала, полости матки, маточных труб и малого таза | Определение характера биоценоза влагалища, выявление этиологически значимых аэробных и анаэробных микроорганизмов и их антибиотикочувствительности. |
Определение возбудителя методом ПЦР или количественными методами (бак. посев, Фемофлор) в мазках-соскобах из цервикального канала, эндометрия, маточных труб, малого таза (хламидии, микоплазмы, уреаплазмы, вирусы) | Подтверждение диагноза хламидиоза, микоплазмоза, уреаплазмоза, вирусной инфекции гениталий. Результат получают в течение 1 суток. |
Аспирационная биопсия эндометрия | Оценка функциональных возможностей яичников и рецепции эндометрия по гистологическим изменениям слизистой оболочки матки, диагностика характера воспалительного процесса в эндометрии, гистобактериоскопическая характеристика возбудителя, получение представлений о состоянии местного иммунитета (иммуноморфологические реакции) и протективных возможностей слизеобразующего аппарата матки (лектиногистохимические исследования). |
Гистероскопия | Проводится при хронических ВЗОТ для: выявления наиболее измененных участков эндометрия; проведение прицельной биопсии эндометрия для гистологического, гистохимического исследования и определения возбудителя; обнаружение сопутствующей патологии. |
Лапароскопия – «золотой» стандарт диагностики острых ВЗОТ | Установление характера воспаления, степени изменений маточных труб, наличия осложненных ВЗОТ. Дифференциальная диагностика. Биопсия материала для бактериологических и гистологических (иммуноморфологических, лектиногистохимических) исследований. Лечебные мероприятия. |
Лечение воспалительных заболеваний женских половых органов
Важно помнить!!!
Выбирать метод лечения самостоятельно, основываясь на опыте подруг, родственников или на информации в СМИ, литературе – серьезная ошибка. Только обращение к врачу акушеру-гинекологу сразу при появлении первых симптомов поможет избежать серьезных осложнений и перехода воспалительного процесса в хронический. Так как двух одинаковых людей не бывает, схема лечения всегда назначается индивидуально с учетом особенностей организма, показателей обследования, наличия у женщины заболеваний других органов и т.д. При этом врач обращает внимание на возможные аллергические реакции, состояние иммунитета.
Также не стоит забывать, что хронические заболевания очень трудно поддаются лечению и избавиться от них можно только с помощью высококвалифицированного специалиста. В противном случае неизбежны рецидивы и осложнения, которые нередко опаснее самой болезни.
Хронические гинекологические заболевания нередко являются первопричиной нестабильного эмоционального состояния и снижения качества сексуальной жизни. Стоит помнить и о реальной опасности дисфункции репродуктивной системы, то есть — невозможности зачать и родить ребенка. Какими бы ни были последствия болезней, они всегда меняют жизнь женщины к худшему.
Общими принципами успешного лечения являются:
- Своевременная и точная диагностика, в том числе контрольная после курса лечения
- Своевременное начало лечения
- Индивидуальный, комплексный и грамотный подход
- Одновременное лечение половых партнеров
- Соблюдение диеты во время лечения
- Профилактика осложнений и обострений
!!!!Лечение воспалительных заболеваний женских половых органов должно быть комплексным, то есть воздействовать на все механизмы развития заболевания!!!!
Итак, в арсенале врачей гинекологов следующие методы лечения:
- При острых воспалениях, обострении хронических назначаются антибактериальные противовирусные препараты, которые призваны бороться с возбудителем.
- Параллельно проводится коррекция иммунных нарушений.
- Чтобы снизить реакцию организма на разрушение микробов, проводят десенсибилизирующую терапию.
- Для удаления из организма токсических веществ назначают дезинтоксикационную терапию
- При необходимости, во время курса лечения назначают лечение сопутствующих жалоб и симптомов (например, препараты против зуда, боли и др.)
- Для профилактики отрицательного воздействия лекарств на другие органы, а также для того, чтобы назначаемые препараты “работали” с более полной отдачей назначают ферментные препараты, пробиотики.*
*Препараты для вышеперечисленных методов могут быть назначены как в таблетированном виде для приема внутрь, так и в виде различных инъекций. Инъекции препаратов необходимо проводить в медицинском учреждении под контролем медицинского персонала (обычно – в условиях процедурного кабинета) - Местное лечение (спринцевания, ванночки, тампоны с лекарственными средствами, обработки, аппликации, орошения и др.) используются для усиления эффекта антибактериальной и противовирусной терапии, а также как самостоятельный вид лечения при некоторых заболеваниях. Проводится в условиях процедурного кабинета или в домашних условиях. Для местного лечения используются различные лекарственные средства, действие которых направлено на борьбу с возбудителем, снятие симптомов воспаления, удаление продуктов распада микробов и т.д.
- Фитотерапия – лечение растительными препаратами. Может использоваться в комплексе с другими методами и самостоятельно. Как для общего лечения, так и для местного.
- Немедикаментозное лечение объединяет большое количество методов:
- Хирургическое (обычно применяется при неэффективности консервативного лечения или для удаления патологических образований в “холодный период”, то есть, после стихания острого воспаления). Проводится в условиях стационара.
- Акупунктура – воздействие на биологически активные точки (мезотерапия, электростимуляция активных точек, пальцевой массаж, иглорефлексотерапия)
- Лечебная физкультура
- Диетическое питание
- Санаторно-курортное лечение
- Физиотерапия – это один из методов лечения, в котором используются не химические факторы (лекарства), а физические: токи, магнитные поля, лазер, ультразвук и др.
Физиотерапия (в гинекологии в частности) в медицине и как и лекарственная терапия, подбирается индивидуально в зависимости от многих-многих особенностей человека и его болезни. Физиотерапия хороша тем, что она помогает и дополняет лечение состояний, которые не всегда хорошо поддаются традиционной терапии.
Применение физических факторов традиционно является важной составляющей в профилактике и лечении акушерской и гинекологической патологии. Физические факторы могут быть основным или вспомогательным методом в комплексе лечебных мероприятий. Особенно актуальна физиотерапия при долечивании острых воспалительных процессов и при лечении хронических. Например, при ряде хронических заболеваний женской половой сферы приток крови к органам малого таза может быть затруднён в связи с изменениями тканей и сосудов. Медикаментозное воздействие в этом случае малоэффективно, так как действующее вещество с током крови не поступает в должном объёме к органу или ткани, оказывая при этом общее, часто негативное влияние на организм женщины в целом. Сочетание же лекарства с физиотерапией, комплексный подход к лечению заболевания позволяет добиться улучшения состояния и качества жизни женщины при минимальной лекарственной нагрузке.
При некоторых болезнях физиотерапия часто является единственным методом лечения. Например, хроническая тазовая боль как следствие спаечного процесса и невралгия тазовых нервов после перенесенных воспалительных заболеваний, оперативных вмешательств изматывают пациенток физически и морально, нарушая нормальный образ жизни и гармонию сексуальных отношений. Проведенное физиотерапевтическое лечение способствует не только сокращению протяженности периода выздоровления, но и препятствует образованию спаек. Последний факт особенно значим для женщин с бесплодием. Таким образом, при проведении физиотерапевтического лечения наблюдается целый ряд положительных эффектов:
- сокращение сроков лечения
- мягкие безболезненные лечебные эффекты
- профилактика осложнений и рецидивов
- отсутствие побочных эффектов, свойственных медикаментозному лечению
- снижение лекарственной нагрузки или, в некоторых случаях, отказ от них
Наиболее часто используются сегодня в гинекологии следующие аппаратные физические факторы:
- Электрическое и магнитное поля. Действующим фактором электромагнитного поля может быть преимущественно его электрическая или магнитная составляющая. Магнитотерапия характеризуется, в основном, противовоспалительным эффектом, который связан противоотёчным действием фактора. Это позволяет широко использовать магнитное поле в гинекологии в раннем послеоперационном периоде после хирургических вмешательств.
- Электротерапия (использование электрического тока). Возможно использование постоянного тока (гальванизация, лекарственный электрофорез), импульсных токов (интерференцтерапия, электростимуляция и др.). Лечение импульсными токами снимает спазм сосудов и гладкой мускулатуры, что способствует улучшению кровоснабжения тканей, оказывает обезболивающий эффект.
- Действие факторов механической природы (ультразвуковая терапия). Ультразвуковые (УЗ) воздействия осуществляют своеобразный микромассаж клеток и тканей, сопровождающийся появлением тепла, и обеспечивают обезболивающий эффект, «размягчение спаек», улучшения кровоснабжения тканей и повышают гормональную активность яичников.
- Фототерапия. Лечение светом – использование ультрафиолетовых (УФ-лучи), инфракрасных и видимых лучей. Коротковолновые УФ-лучи, например, при прямом попадании на патогенные микроорганизмы, находящиеся непосредственно на коже или слизистой оболочке, вызывают выраженный бактерицидный эффект и применяются в лечении воспаления слизистой наружных половых органов и влагалища. К фототерапии относится и применение лазерного излучения. Низкоинтенсивное лазерное излучение включают в комплекс лечения эндоцервицитов (воспаления канала шейки матки), кольпитов (воспаление слизистой влагалища) и воспалительных заболеваний органов малого таза.
При воспалительных заболеваниях женской половой сферы чаще используются следующие физические воздействия:
- Индуктотерапия
- УВЧ
- Электрофорез лекарственных средств, фонофорез
- Ультразвук
- Импульсные токи низкой частоты
- Парафинотерапия
- Грязелечение
- Озокерит
- Бальнеотерапия
Используются также и нетрадиционные методы лечения, такие, как гирудотерапия (лечение пиявками), апитерапия (лечение пчелами и продуктами пчеловодства).
Профилактика воспалительных заболеваний у женщин
Кто предупрежден, тот вооружен, поэтому специалисты настоятельно рекомендуют девушкам и женщинам соблюдать ряд простых правил, которые помогут избежать возникновения серьезных проблем со здоровьем.
- Употребляйте как можно больше цитрусовых и бобовых, блюд из рыбы и картофеля, а также кисломолочных продуктов (особенно тех, в чей состав входят бифидобактерии). Это позволит избежать дисбактериозов наружных половых органов.
- Во время менструации используйте при необходимости – днем тампоны, а ночью прокладки. Помните, что супервпитывающие тампоны, а также тампоны, остающиеся во влагалище на шесть и более часов, способствуют размножению микроорганизмов.
- Не приобретайте специфические средства интимной гигиены: цветные тампоны и туалетную бумагу, мыло с отдушкой и спреи — это может стать причиной раздражения слизистой и развития дисбактериоза и воспаления.
- После бассейна или купания в море, старайтесь не ходить долго в мокром купальнике, так как это чревато опасностью переохлаждения органов малого таза и активизации в этих органах микробной и вирусной флоры. Кроме того, вы непроизвольно создаете идеальные парниковые условия для микробов.
- Отдавайте предпочтение белью из натуральных тканей — синтетические ткани почти не впитывают влагу и не обеспечивают достаточно хорошей циркуляции воздуха в области гениталий. Хлопковое белье не дает образоваться щелочной среде на слизистой влагалища.
- Ограничивайте в своем рационе продукты с высоким содержанием сахара. По мнению многих известных врачей, рафинированный сахар обладает свойствами, достаточными для поддержания хронического кандидоза.
- Обращайте внимание даже на незначительный дискомфорт при мочеиспускании — он может быть предвестником серьезного недомогания.
- Не ешьте слишком много хлеба и грибов, не злоупотребляйте алкоголем, особенно пивом — все эти продукты благоприятствуют возникновению хронических грибковых инфекций.
- Соблюдайте правила гигиены и пользуйтесь лишь своими бритвенными станками и другими туалетными принадлежностями.
- При гигиенических процедурах генитальной и перианальной области, ваши движения должны иметь направленность в сторону ануса, чтобы избежать занесения в половые органы кишечных болезней из анального отверстия.
- Если у вашего партнера обнаружилась какая-либо инфекция, вы также должны обратиться к гинекологу — с большой долей вероятности микробная флора будет беспокоить и вас.
- Избегайте случайных половых связей. Если же произошел незащищенный контакт со случайным половым партнером, необходимо как можно быстро обратиться в клинику для проведения профилактических мероприятий, предупреждающих заражением мочеполовыми инфекциями.
Гипертрофия малых половых губ. Диагностика и лечение гипертрофии малых половых губ – Гинеко – клиника гинекологии
Гипертрофия (увеличение) малых половых губ — это не заболевание и не дефект, а индивидуальная особенность строения организма, при которой малые половые губы выступают за пределы больших, а при боковом вытяжении составляют в длину 4 и более сантиметров. Эти данные могут варьироваться в зависимости от личных особенностей каждой пациентки.
После родов, резкой потери веса многие женщины замечают, что у них увеличились половые губы за счет сильного растяжения кожи. Выраженная гипертрофия малых половых губ часто становится источником дискомфорта при ношении плотно прилегающего белья и узких брюк. Также есть мнение, что увеличение половых губ ухудшает барьерную функцию вульвы, создавая предпосылки для развития хронических инфекций.
Показания к лечению гипертрофии малых половых губ
Решение об устранении гипертрофии малых половых губ принимает сама женщина, исходя из своих собственных критериев красоты и привлекательности. Хирургическая коррекция при гипертрофии малых половых губ является одним из наиболее часто встречающихся направлений женской генитальной пластической хирургии.
Существуют две основные методики проведения операции на малых половых губах. Первая и наиболее старая методика предполагает линейную резекцию выступающих частей малых половых губ. У этого метода есть свои достоинства и недостатки — к достоинствам можно отнести простоту и функциональность операции, а к недостаткам — некоторую неестественную прямолинейность внешнего вида малых половых губ, поскольку после резекции выступающих частей меняется их естественная форма и складчатость.
Чтобы избежать ощущения искусственности, был разработан другой метод усечения малых половых губ (клиновидная резекция малых половых губ), заключающийся в вырезании V-образных лоскутков с каждой стороны. При такой операции естественный внешний вид малых половых губ сохраняется, а размеры уменьшаются.
Пластика половых губ не имеет медицинских показаний или противопоказаний, поэтому окончательное решение об ее проведении всегда остается за пациенткой. Иногда увеличенные малые половые губы наблюдаются при некоторых заболеваниях вульвы, поэтому перед операцией рекомендована консультация гинеколога.
Хирургическое лечение малых половых губ
Пластика малых половых губ — легкая операция, которая не требует послеоперационного пребывания в стационаре. Пациентка проводит под медицинским наблюдением в клинике несколько часов, после чего может идти домой. Правильно выполненная резекция малых губ не оставляет рубцов, а неприятные послеоперационные ощущения исчезают в течение нескольких дней.
Специалисты гинекологического отделения клиники Гинеко провели множество успешных операций по коррекции гипертрофии малых половых губ и знают, как получить результат, отвечающий всем ожиданиям пациентки.
Высококлассные хирурги нашей клиники могут в ходе одной операции решить сразу несколько задач, например, не только улучшить эстетический вид, но и увеличить чувствительность этой важной для интимной жизни зоны.
Патологии половых губ
Показанием для вмешательства пластического хирурга может стать не только увеличение малых половых губ, но и другие анатомические особенности интимной зоны:
- Асимметрия — заметное увеличение одной половой губы относительно другой, вызываемое теми же причинами, что и гипертрофию половых губ. При постоянном ощущении дискомфорта диспропорции малых губ рекомендуется устранять.
- Синехии — широко распространенная патология половых губ, которая особенно часто встречается у девочек до 6 лет. Рецидивирующие синехии указывают на развитие воспалительного процесса с серьезными последствиями для репродуктивной функции, поэтому нужно обратиться за медицинской помощью. Появление синехий провоцируется несоблюдением правил гигиены, раздражением слизистых оболочек моющими средствами и грубым бельем, аллергическими и аутоиммунными состояниями.
- Дряблость кожи — потеря эластичности кожного покрова и образование складок, часто сопутствует гипертрофии половых губ.
Вас не устраивает размер, форма или анатомические особенности малых половых губ? Вам помогут специалисты клиники Гинеко: помимо высококачественной пластики, вы получите обстоятельную консультацию опытного гинеколога и профессиональное решение проблем женского здоровья.
Новообразования вульвы: описание болезни, причины, симптомы, стоимость лечения в Москве
Новообразования вульвы – это опухолевые заболевания наружных половых органов. Образование инородных тел может протекать бессимптомно. Если развитие опухоли развивается стремительно, она увеличивается в размерах, женщина ощущает дискомфорт и болевые ощущения. Сопровождается кровянистыми или гнойными выделениями с промежности. Вызывает зуд и раздражение вульвы. Диагностируется на осмотре у гинеколога. Проводятся различные исследования. Новообразования вульвы распознаются при сдаче мазков и биопсии.
Определяется тип новообразования и назначается лечение. Доброкачественные иссекаются или вылущиваются. Для лечения злокачественных опухолей применяют специальные технологии и индивидуальную терапию.
Совокупность наружных половых женских органов называется вульва. К ней относится лобок, клитор, половые губы, преддверие влагалища. Органы служат защитным барьером для мочеполовой системы. Девственная плева является границей между репродуктивной системой и вульвой. Вульва несет чувствительную функцию. Ее внешние органы отвечают за возбуждение во время полового акта. Сигнал передается в секрецию желез, тем самым, увлажняет влагалищную щель. К врожденным порокам вульвы относится нарушение развития какого-либо органа, например, гермафродитизм. Провести визуальный осмотр вульвы можно у гинеколога. Самостоятельно это возможно сделать при помощи зеркала или полового партнера.
Повредить органы вульвы возможно при родах и травмировании. Процесс сопровождается болью, отечностью, ранами. Наблюдаются кровотечения, страдает область клитора и преддверия. Вульва подвергается ряду заболеваний воспалительного характера, таких как гонорея, вульвовагинит, вульвит, трихомоноз, кандидоз. Встречаются наросты: папиллома, кондилома, крауроз, лейкоплакия. Эти заболевания частые предшественники раковых новообразований. Лечение включает оперативный лучевой или медикаментозный метод.
Новообразования вульвы встречаются в таких местах:
-
Лобковая зона.
-
Большие и малые половые губы.
-
Клитеральная часть.
-
Промежность и задняя спайка.
-
Отверстие мочеиспускательного канала.
Новообразования доброкачественного характера
Часто встречаемыми доброкачественными образованиями является фибриома, папиллома, миома. Доброкачественные опухоли не несут опасности. Отличаются такими характеристиками:
§ медленный рост;
§ не повреждают другие органы метастазами;
§ прорастание в соседние органы не наблюдается;
§ обильный размер нароста может сдавливать близлежащие органы;
§ имеют четкие границы.
Опасность новообразования в том, что они продолжают развиваться, даже после того, как устранились все провоцирующие факторы. Выделяют несколько типов доброкачественных новообразований в гинекологии:
Миома. Это новообразование, состоящее из мышечного волокна, разделяется на 2 подвида: рабдомиома и лейомиома. Одна обусловлена поперечными, а другая гладкими мышечными волокнами. Главные характеристики это подвижность, плотная консистенция, самостоятельное существование без связи с соседними тканями. Миома диагностируется, чаще всего, на поверхности больших половых губ.
Фиброма. Состоит из отростков соединительной ткани. Представляет собой пучки фибрилл из коллагена. Не имеет спаек с находящимися рядом тканями. Имеет ножку и основное тело. Отличается медленным ростом. Плотность консистенции зависит от степени уплотнения цитоплазмы и коллагеновых фибрилл. Местонахождение в глубине мышечной ткани половых губ. Иногда встречается перед влагалищным входом.
Фибромиома вульвы. Это новообразование обнаруживается в больших связочных мышцах. Имеет объединенные характеристики предыдущих типов.
Папиллома (кондилома). Образование состоит из эпителиального покрова. Связанно с папилломовирусом человека. Имеет многослойную структуру и насыщенную пигментацию. Преимущественно коричневого цвета, иногда белого. Нарост наружный. Распространяется одиночно и множественно. Ножка может быть широкой или тонкой. Внешне напоминает сосочковую форму. Локализируется на больших половых губах и в преддверии влагалища. Опасный вид новообразования. После попадания на слизистую влагалища высокий риск перерождения в злокачественную опухоль.
Липома. Жировая структура с вкраплениями соединительной ткани. Это капсула, которая имеет круглую форму. Консистенция мягкая. Новообразование имеет небольшую подвижность. Месторасположение – губы или лобок.
Лимфагиома. Состоит из лимфотических волокон. На поверхности много полостных выемок. Визуально напоминает узелок синеватого оттенка. Консистенция мягкая. Содержит уплотнения и белковые скопления. Локализуется в больших половых губах.
Миксома. Новообразование располагается на коже половых губ или лобка. Диагностируется чаще у женщин пожилого возраста. На микроскопическом осмотре имеет круглую форму. Капсула наполнена светло-желтый цвет. Консистенция желеобразная.
Гемангиома. Находится на половых губах. Это маленькие узелки красноватого или синеватого оттенка, которые нависают над кожным покровом или слизистой. Гемангиома имеет капиллярную структуру. Быстро разрастается. Интенсивно поражает влагалищные ткани, а также попадает в матку и шейку матки.
Доброкачественные опухоли, если они не приносят вреда здоровью, могут находиться под врачебным контролем. Не прогрессирующие и бессимптомные новообразования не имеют опасности. Оперативное вмешательство применяется в случае малигнизации, обострении симптомов, причинению дискомфорта, ускорении роста.
Если новообразования имеет ножку, то проводится иссечение основания. Опухоль из толщи тканей вылущивается, а ложе ушивается. Если расположение вблизи уреты, операция выполняется крайне осторожно, с привлечением врача-уролога. При воздействии на опухоль можно повредить мочеиспускательный канал.
При удалении образования какого-либо типа, используются различные методы лечения и хирургических операций. Обычно, маленьких размеров новообразования не вызывают симптомов. Мышечные, фиброидные и жировые опухоли выпячиваются на поверхность из-за стремительного роста. Это становится причиной ощущения влагалищного инородного тела. В зоне промежности женщина чувствует дискомфорт, ограничение движения и полового сношения. Если происходит нарушение целостности некоторых видов новообразований, открываются кровотечения. Если опухоль воздействует на мочевой пузырь, нарушается мочеиспускание. При давлении на капилляры и сосуды, появляется некроз и кровоизлияние. Появляется отек и боль в области вульвы. Отечность изменяет цвет тканей.
Диагностические процедуры
Вульва осматривается на гинекологическом осмотре. Гинеколог проводит влагалищные исследования. Назначается трансвагинальное УЗИ. По необходимости вульвоскопия и кольпоскопия. Бактериозный мазок исследуется с целью исключения инфекционных заболеваний. Уточнение природы новообразования с помощью гистологического исследования. Для биологического анализа берутся соскобы и пункции опухолей.
Удаление новообразование часто вызывает появление нового нароста. Удаление папиллом требует длительно лечения. Операции и послеоперационный период может протекать с осложнениями. Могут образоваться гематомы, нарушиться мочевая система, сильные кровотечения.
Виды оперативного вмешательства
По характеристике опухоли назначается ее лечение. Оперативные вмешательства по устранению данного заболевания:
-
Криодиструкция. Проводится воздействие азотом. Замораживание тканей останавливает развитие клеток. По ходе операции на кондилому наносится жидкий азот низкой температуры. Операция делается без анестетика. Не болезненная. Операция переносится хорошо. Удаление новообразований жидким азотом специальная технология, не каждая клиника выполняет данные манипуляции. Операция имеет минимальные осложнения. Может остаться небольшой рубец или ожог.
-
Иссечение радиоволновое. Направленный поток низких частот рассекает опухоль. Радиоволна самый бережный метод по отношению к соседним тканям. Болевые ощущения отсутствуют. Отсутствует риск развития рубцов, кровотечений, нагноений, некроза. Заживление происходит в кротчайшие сроки.
-
Лазер. Направленный лазер испаряет пучковые наросты. Лазерное удаление применяется к иссечению устойчивых кондилом. Кожа не травмируется, а под воздействием лазера клетки эпителия разрастаются. Глубина воздействия лазера контролируется. Не оставляет рубцов. Никаких контактов с тканями не происходит.
-
Электрическая коагуляция. Электрическим током прижигают поврежденную область. Удаленный материал отправляется на гистологический анализ. Процесс имеет ряд противопоказаний. Например, герпес, онкология, гемостаз, воспаление новообразований. Встречаются случаи рецидива. Может остаться небольшой рубец на поверхности вульвы.
-
Химическое воздействие. Метод деструкции заключается в нанесении специального препарата на пораженный участок. Специальный состав с органическими и неорганическими кислотами, нитратами, вызывает выжигание и отмирание клеток кондилом. Не сопровождается болевым синдромом, применяется без обезболивания.
-
Плазменная коагуляция. Дуговой разряд, содержащий газ, проникает в ткани и выпаривает участки с наростами. Прижигает кровеносные сосуды. Метод имеет высокий уровень эффективности. Термальное поражение тканей происходит на минимальной глубине, это способствует быстрому заживлению. Рубцы не образовываются, болевые ощущения минимальны.
Злокачественные новообразования
Наружная часть женских половых органов подвергается появлению рака. У молодых женщин диагностируется папиллома, которая, чаще всего, перерастает в злокачественное новообразование. Проникая на клеточный уровень, возбудитель вызывает генные изменения. Это приводит к аномальному выбросу белка и ускоренному размножения клеток.
Известны различные факторы развития рака вульвы:
1. Возрастные изменения. Более половины женщин старше 70 лет имеют данный диагноз.
2. Вредные привычки. Курение оказывает пагубное влияние на сосуды. Повышает риск развития онкологических заболеваний.
3. ВИЧ. Инфекция ослабляет иммунодефицит женщины. Повышается риск заболевания папилломовирусом.
4. Неоплазия вульвы. Предраковое состояние. Аномальное количество эпителиальных клеток находятся в подкожных слоях, затем трансформируется в онкологию.
5. Рак шейки матки. Онкология имеет переходящий характер на вульву.
Появление злокачественных опухолей обусловлены возникновением аденома карциномами. Они находятся в толще половых губ. Опухоли ошибочно путают с кистой. Аденокарцинома может возникать в бартолиновых железах и клетках потовых желез вульвы. В этой области иногда встречается базальноклеточная карцинома. Меланомы возникают из клеток, которые вырабатывают меланин. Она, чаще всего, возникает на участках кожи, куда воздействуют солнечные лучи.
Рак вульвы разделяют на 4 стадии:
1. Первая стадия опухоли обусловлена ростом опухоли в пределах вульвы. Она не поражает лимфатические узлы и соседние органы.
2. Опухоль второй стадии прорастает в рядом находящиеся органы. Это может быть влагалище, анус и мочеиспускательный канал.
3. Новообразования на третьей стадии поражают лимфатические узлы.
4. Последняя стадия характеризуется повреждением лимфы, влагалища, мочевого пузыря, тазовых костей. Метастазы проникают в отдаленные области.
Стадия новообразования определяет дальнейший прогноз жизнедеятельности и лечения пациентки. Прорастание опухоли вглубь вызывает проявления, до этого никаких предпосылок может не проявляться. Цвет кожного покрова существенно отличается от здоровых тканей, преобладает розовый или красный оттенок. Проявляется кожное уплотнение, это может быть бородавка, папиллома, язва. Возникновение болевых ощущений, появляется жжение и зуд.
Многие женщины встречаются с кровавыми выделениями вне менструального цикла. Данные симптомы свидетельствуют о наличии злокачественного новообразования вульвы. Аденокарцинома находится в глубине больших половых губ и прощупывается, создавая ощущение инородного тела.
Диагностика
Рак диагностируют с помощью биопсии. Высокая точность исследования помогает отличить злокачественную опухоль от доброкачественной. Гинеколог осматривает женщину с помощью кольпоскопа. Кожа обрабатывается специальным раствором, который проявляет очаги более выражено. При распространении опухоли за пределы вульвы выполняют следующие действия:
-
Исследования мочеполовой системы и прямой кишки.
-
Обнаружение роста опухоли и проникновение в лимфатические узлы и органы с помощью КТ или МРТ.
-
Поиск метастазов с помощью рентгенографии.
Лечение
Онкологическое лечение проводят тремя методами: хирургическое вмешательство, лучевая и химиотерапия. Лечебный курс зависит от стадии опухоли и состоянии пациентки. Во время хирургического вмешательства целью является полное удаление ткани опухоли. Врач старается сохранить эстетичный вид вульвы и не нарушить мочеполовую функцию.
Локальное иссечение применяется на ранних стадиях. На вырезанных участках должны отсутствовать опухлевые клетки. Это говорит о том, что раков клеток в организме больше нет.
Удаление вульвы или ее части. Иногда не удается сохранить нормальный внешний вид органов. Реконструктивная пластика в некоторых случаях помогает восстановить вульву.
Если раковые клетки поразили внутренние тазовые органы, то они удаляются. Объемы удаляемых органов зависит от проникновения метастазов. Операция сложная и проводится на последних стадиях рака.
Лимфатические узлы удаляют в том случае, если распространение пошло на лимфу. Биопсия помогает узнать область распространения рака.
Ели после операции возникает рецидив или разрастание раковых новообразований не поддается полному удалению, назначается курс химиотерапии. Иногда, его сочетают с лучевыми облучениями.
Химиотерапия при раке вульвы помогает снизить воспаление и уменьшить размер опухоли. Сочетание с лучевой терапией помогает ограничить ее рост. После хирургической операции понижается риск возникновения рецидива.
Лучевую терапию используют как до, так и после операции. Она так же является самостоятельным методом лечения лимфоузлов. Комплексная терапия назначается женщинам, которым противопоказаны хирургические вмешательства.
Пластика половых губ: описание болезни, причины, симптомы, стоимость лечения в Москве
Пластика половых губ – это операция интимного характера по устранению недостатков и коррекции женских гениталий. Вид данной операции называется лабиопластика. Данная процедура поможет женщине уменьшить или увеличить малые или большие половые губа. Также исправить недостатки формы, полученные врожденно или приобретено.
Каждая женщина внимательно относится к каждому сантиметру своего тела. Интимная красота не исключение. Дефект половых губ может негативно сказываться на половой жизни. Приносить неудобства, со временем вызвать комплексы. Данную патологию могут вызвать огромное количество причин. Например, в результате родов или абортов, болезненный насильственный половой акт, спортивная травма.
Не каждая женщина с рождения имеет идеальную форму половых губ. Большие и малые губы могут иметь различную форму, быть отвисшими, короткими или растянутыми. Небольшой изъян не мешает женщине заниматься интимной близостью, но если малые губы выступают за пределы вульвы, это повышает риск их травматизма. Большая форма губ подвергается соприкосновению с нижним бельем. Постоянный контакт увеличивает трение, органы натираются, это со временем уменьшает чувствительность тканей. Это несет за собой отсутствие оргазма и снижение сексуальной активности. Излишний объем препятствует проникновению полового члена во влагалище, усиливаются проблемы интимной жизни. Проникновение получается грубым, появляются микротрещины. Вызывает болевые ощущения, нарушается влагалищная микрофлора. Различные бактерии начинают свое развитие.
Хирурги предлагают сейчас огромное количество пластик и коррекций половых губ. Хирургическое вмешательство помогают женщине решить свои проблемы с половой жизнью. Профессионалы в данной медицинской сфере избавят женский пол от закомплексованности. Косметические операции очень важны для девушек, многим это помогает зачать ребенка или начать жить нормальной полноценной жизнью.
Использование лазерной коррекции сейчас очень популярно. Это быстрый и безболезненный процесс. Выполняется сквозь два боковых небольших надреза. При этом никакого влияния на ткани не оказывается.
Огромным заблуждением является мнение, что после коррекции или пластики половых губ уменьшается либидо. Это не так. Никакого действия на чувствительные зоны данное вмешательство не оказывает. Половое влечение никак не меняется после операции. Иссекаются лишь наружные половые ткани.
Самыми сокровенными являются интимные проблемы, с которыми женщина может поделиться только с врачом. Эстетическая хирургия имеет неограниченные возможности. Неуверенность останется позади, если пациентка решится на лабиопластику. Данную операцию рекомендуется делать в клиниках, которые специализируются на данной отрасли. Важно оценить достоинства, репутацию и опыт хирургов клиники.
Интимная пластика не требует специальной подготовки. Риск развития осложнений сводится к минимуму. Предварительно требуется консультация с врачом, на которой оговариваются возможные противопоказания и последствия.
Если женщина ложится на операционный стол, значит, у нее имеются отклонения или не правильно развитые половые губы. Также, женщина может исправить форму, уменьшить или увеличить интимный объект на собственное усмотрение.
При необходимости укорачивания губ, врачи рекомендуют обследовать репродуктивную систему. Это поможет исключить половые инфекции и воспаления в организме. Не выявленные вовремя заболевания, в период реабилитации могут вызвать осложнения. Контурная коррекция выполняется, если внешний вид не устраивает девушку. Выбор проводимой процедуры назначается хирургом, в зависимости от особенности организма, характера проблемы, исходного состояния интимных тканей и наличия хронических заболеваний.
Строение вульвы известно каждой женщине. Наружные половые гениталии это не только мочеполовые органы, но и область входа во влагалище. Эта область соединена с передней поверхностью – лобком. Треугольная область в низу живота перетекает в переднюю сторону больших половых губ, между которыми находится отверстие, которое называют половой щелью. Преддверье влагалища с двух сторон окутано мягкой тканью, которую называют малые половые губы или нимфы.
Анатомическая функция малых половых губ прикрытие влагалищного канала. Малые половые губы защищают большие. Они имеют функцию регулировки держания и направления мочи. Оберегает секрецию влагалища от внешнего воздействия. Нарушение какой либо функции влечет за собой необратимые последствия в повседневную жизнь. Исправить их возможно только с помощью хирургической пластики. Сделать губы красивыми может каждая желающая девушка. Максимально комфортные условия могут предоставить в специализированной клинике.
Малые половые губы
Девушки испытывают дискомфорт и неудовлетворенность во время полового сношения. Стеснение в интимной жизни с противоположным полом, насмешки в общественных комнатах личной гигиены, толкают девушку на хирургическое вмешательство. Если необходимо выполнить увеличение малых половых губ, выполняются следующие процедуры:
1. V-вырез. Классическое удаление краев губ, при котором форма тканей сохраняется.
2. Линейная. Данная техника выполняется для корректирования размеров, удаления излишков кожи и складок, изменяется пигментация. Такая процедура используется редко, имеет риск снижения либидо и повреждения клитора.
3. Лазерная. Современная методика включает в себя прижигание сосудов, что приводит к минимуму риск кровотечений. Метод набирает популярность. Прогрессирует за счет отсутствия побочных явлений.
Большие половые губы
Наружные половые органы, особенно со временем теряют свою упругость, форму и цвет. Интимные части не становятся больше привлекательными. Большие губы служат барьером для внутренней половой системы. Защищают от инфекций и травматизма. Большие половые губы провисают, обретают дряблость. Чтобы избежать подобных проблем, чаще всего взрослые женщины решаются на подобные операции:
1. Резекция. Это удаление лишней кожи наружных половых органов, для достижения их эстетичного вида.
2. Липосакция. Корректируется проблемные наружные интимные зоны путем операбельного вмешательства.
3. Липофилинг. Благодаря подкожным инъекциям гиалуроновой кислоты придается форма половым губам. Увеличивает упругость коже, предает рельеф влагалищу.
4. Карбокситерапия. Удаление атрофированной ткани больших губ.
Операция длится в течение получаса. Предварительно вводится анестетик. Нежелательные последствия могут вызвать только сложные операции, обычная коррекция не вызывает сложности. Доктор сам определяет сложность проводимой процедуры, за клиенткой остается лишь выбор техники и дача согласия.
Причины изменения половых губ
Неестественностью вида губ может стать гормональные нарушения. Особенно в период вынашивания ребенка и полового созревания. В это время возрастает уровень тестостерона. Возрастные изменения также влияют на изменения губ. Консультация у гинеколога поможет узнать об изменениях гормонального фона.
Послеродовые травмы приводят к деформации вульвы. Врожденные анатомические отклонения изменяют с помощью интимных операций. Во избежание снижения жизненного тонуса, дискомфорта в интимной жизни, путем пластики достигают сексуальной гармонии и устранения женской скованности.
Активное занятие спортом вызывает дискомфорт. Длительное сидячее положение становится невозможным. Женщине придется отказаться от езды в седле и велосипедных прогулок.
Пациентки, жалующиеся на фригидное отношение, часто находят причину именно в диспропорции половых губ. Ошибочное мнение, что лабиопластика для обеспеченных и распущенных особ. Это не так, пластика помогает женщине поменять отношение окружающих и самой к себе. Лучше обратиться к специалисту, чем оставаться с проблемой наедине.
Желание выглядеть привлекательно серьезная проблема для современной девушки в любом возрасте. Стать привлекательней в глазах любимого человека или осуществить первый сексуальный опыт, сделать интимную стрижку или оголиться с помощью открытого бикини. Это станет невозможным из-за развития психологического комплекса. Женщина подписывает себе добровольное одиночество. Благодаря разнообразию внешнего вида половых органов, не существует одинаковых вагин. Интимная пластика поможет выразить девушке свою индивидуальность.
Подготовка к операции
Вмешательство проводится только в стационарных условиях. Для начала устранения проблемы, следует выполнить ряд следующих действий:
-
Сдаются анализы мочи и крови.
-
Проводится флюорография.
-
Обязательный анализ на ВИЧ, сифилис и гепатиты.
-
Гинекологический мазок на влагалищную микрофлору.
-
КТ или МРТ для обследования репродуктивных половых органов.
-
Консультация у терапевта и дополнительно у уролога и проктолога.
-
Исключение онкологического заболевания.
-
Переносимость анестетических препаратов.
Пластика проводится на 20-26 день менструального цикла. Пациентка вводится в общую или местную анестезию. Хирург вырезает, ушивает или конструирует лишне ткани. После чего все обрабатывается антисептиком, и накладываются швы. После прихода в чувство пациентка может покинуть стационар. Следует лишь придерживаться правил послеоперационного периода.
Противопоказания и осложнения
Хирургическим путем решить проблему интимных зон возможно только при условии отсутствия противопоказаний. Венерические заболевания различной формы, воспалительные процессы мочеполовой системы являются ограничением. Возраст до 18 лет, проводится лишь с разрешения родителей и по медицинским показателям. Таким пациенткам следует избавиться от основных заболеваний и только после проводить коррекцию губ.
Среди осложнений выделяют:
-
отек;
-
гематомы;
-
кровотечения;
-
внутренний дискомфорт;
-
инфекции;
-
ухудшения внешнего вида.
Данные симптомы являются временными. Они легко устраняются самостоятельно или с помощью медикаментозной терапии и врачебной помощи.
Ход операции и реабилитация
Принцип лабиопластики заключается в иссечении избыточной ткани половых губ. Удаляемая область отмечается хирургом до начала операции. Болезненный процесс введения местного анестетика длится около 15 секунд. После иссечения останавливают кровотечения и накладывают швы специальными рассасывающимися нитями.
Период реабилитации очень короткий. Может сопровождаться не большими кровотечениями. Они не требуют врачебной помощи, женщина ограничивается использованием гигиенических прокладок. Отек и болевой синдром исчезает через 7 дней. Внешний вид отекших половых губ отличается от конечного результата.
Данная область находится в зоне, где соблюдать стерильность сложно. Инфицирование и расхождение швов бывают частыми осложнениями. Надлежащий уход поможет избежать опасности возникновения серьезных проблем. Женщина должна тщательно следить за чистотой интимной зоны. Проводить водные процедуры с использованием специального косметического средства по уходу за интимной зоной. Обрабатывать раствором антисептика зону операции. В первые дни используют марлевую повязку на большие половые губы, затем ежедневные прокладки.
Врачебный контроль при нормальном течении реабилитации не требуется. Желательно посетить гинеколога через 14 дней, и на окончательный осмотр через 3 месяца. Возможно возникновения поздних осложнений. Могут образоваться келоидные или гипертрофические рубцы. Специальный уход за рубцами решит проблему. Риск возникновения рубцов не достигает 1%.
Лазерная пластика
Лазерная лабиопластика – это новейший метод интимной коррекции, который безболезненно помогает достичь желаемой формы половых губ. С применением лазера эстетическая хирургия вышла на новый уровень. Это новая технология исключает травмы, открывает женщинам мир молодости и красоты. Луч имеет сверхточное проникновение. Выполняет такие функции:
-
Локализует площадь воздействия луча.
-
Исключает обильную потерю крови.
-
Минимальны осложнения и развития воспалений.
-
Короткий реабилитационный срок.
Лазерная пластика это новое решение старых проблем. Клиническая картина отеков, гематом, не эстетических рубцов отсутствует.
Результаты
Использование методики приносит положительные результаты. Женщины уходят довольные и удовлетворенные. Восстанавливается эстетический вид и чувствительная функция. Короткий срок операции и реабилитационного периода предпочтителен среди женщин. Процедура позволяет комбинировать коррекцию с различной пластикой половых наружных органов.
Лабиопластика доступна многим девушкам из-за своей лояльной цены. В клинике “Синай” созданы все условия для комфортного нахождения в стационаре. Лазерное оборудование создано на европейском уровне. Главная задача клиники дать женщине возможность жить полноценной жизнью. Естественно дискомфорт в интимном месте доставляет массу неудобств, от которых с легкостью можно избавиться благодаря лазерной коррекции.
Лучшие гинекологи и хирурги помогут достичь сексуальности и утонченности в самых деликатных местах. Руки опытного мастера, взаимодействие с медицинским прибором, избавят от страданий, которые длились долгие годы. Пластика используется для увеличения, уменьшения малых и больших губ для предания им эстетичного вида. При желании женщины можно изменить форму, размеры половых губ.
Вульвиты и вульвовагиниты у девочек — причины появления, способы профилактики
Воспаления половых губ (вульвиты) и половых губ с влагалищем (вульвовагиниты) — на втором месте среди детских гинекологических заболеваний. Чаще всего они возникают на фоне снижения у девочки местного иммунитета. Основными микробами, повинными в развитии воспаления, обычно бывают стрептококки, энтерококки, стафилококки и кишечные палочки — то есть условно патогенная флора ребенка.
Вульвовагинит отражается на физическом и эмоциональном состоянии ребенка, при неправильном лечении либо его отсутствии может принимать упорное, хроническое течение, что может грозить переходом на внутренние половые органы.
Причины
- Факторы, снижающие сопротивляемость организма — частые болезни горла и носа, детские инфекции и другие факторы. Микроорганизмы могут быть занесены с каловыми массами при неправильном подмывании, грязными руками, чужой одеждой, водой из открытых водоемов.
- Инфекции, передающиеся половым путем (трихомонады, хламидии). Чаще всего возбудители попадают от мамы — внутриутробно или в родах; некоторые из них можно передать и бытовым путем — через мочалки, общие полотенца.
- Острицы — мелкие глисты, вызывающие энтеробиоз. В результате заползания самок остриц в половую щель или расчесывания перианальной области самим ребенком происходит травмирование слизистой и воспаление.
- Многочисленные стрессы и снижение местного иммунитета (посещение детского сада или начальной школы). Все факторы создают благоприятные условия для подавления защиты влагалища и вульвы и размножения в них микробов.
Симптомы
- Отечность кожи наружных половых органов и их краснота.
- Зуд, шелушение кожи.
- Выделения различной интенсивности и цвета, с запахом или без него.
- При попадании на кожу мочи зуд и жжение усиливаются из-за раздражения.
- Плохой аппетит, раздражительность, тревожный сон.
Чтобы поставить диагноз, нужен осмотр врача. Если есть подозрения на инфекцию — тогда еще и мазок. В случае надобности могут сделать и посев с чувствительностью к антибиотикам. Кроме того, проведут исследование перианального соскоба, чтобы исключить энтеробиоз (острицы), определяют уровень глюкозы в крови, назначают общий анализ мочи. Если вульвовагиниты повторяются — это повод пройти обследования у ЛОРа, аллерголога, дерматовенеролога, чтобы исключить очаги хронической инфекции и аллергию.
Профилактика
- Часто менять нательное белье, ежедневно купать малышку.
- Подмывание осуществлять только в направлении спереди назад, не используя по возможности при этом мыла.
- Если девочка носит одноразовые подгузники — надо регулярно их менять и не злоупотреблять ими, нося по необходимости.
- У девочки должны быть отельное полотенце, мочалка, постельное белье, которые моются и стираются отдельно от взрослых вещей.
- Поддержание здорового баланса кишечной микрофлоры.
- Применение поливитаминных препаратов и закаливающих процедур.
- Устранение очагов хронической инфекции — тонзиллит, аденоиды, кариес.
- Своевременная консультация у детского гинеколога.
Заболеваний вульвы: частые причины боли, жжения и зуда вульвы
Абсцесс: Гной, обнаруженный в ткани или органе.
Бартолиновые железы: Две железы, расположенные по обе стороны от входа во влагалище, выделяют жидкость во время полового акта.
Биопсия: Небольшая хирургическая процедура по удалению небольшого кусочка ткани. Эта ткань исследуется под микроскопом в лаборатории.
Химиотерапия: Лечение рака лекарствами.
Клитор: Женский половой орган, обнаруженный возле входа во влагалище.
Киста: Мешочек или мешочек, заполненный жидкостью.
Эстроген: Женский гормон, вырабатываемый яичниками.
Генитальный герпес: Инфекция, передающаяся половым путем (ИППП), вызываемая вирусом. Герпес вызывает болезненные и очень инфекционные язвы на вульве и половом члене или вокруг них.
Мочеполовой синдром менопаузы (GSM): Набор признаков и симптомов, вызванных снижением уровня эстрогена и других половых гормонов.Признаки и симптомы могут включать сухость влагалища, боль при сексе, симптомы со стороны мочевого пузыря, частые инфекции мочевыводящих путей (ИМП), жжение, зуд и раздражение.
Воспаление: Боль, отек, покраснение и раздражение тканей тела.
Labia Majora: Наружные складки ткани наружной области женских половых органов.
Половые губы: Внутренние складки ткани наружной области женских половых органов.
Менопауза: Время, когда менструальный цикл женщины прекращается навсегда.Менопауза подтверждается после 1 года отсутствия менструации.
Перименопауза: Период времени до наступления менопаузы.
Лучевая терапия: Лучевая терапия.
Селективные модуляторы рецепторов эстрогена (SERM): Лекарства, которые стимулируют определенные ткани, которые реагируют на эстроген, но не стимулируют другие ткани, которые реагируют на эстроген.
Инфекции, передаваемые половым путем (ИППП): Инфекции, передающиеся половым путем.Инфекции включают хламидиоз, гонорею, вирус папилломы человека (ВПЧ), герпес, сифилис и вирус иммунодефицита человека (ВИЧ, причина синдрома приобретенного иммунодефицита [СПИД]).
Инфекция мочевыводящих путей (ИМП): Инфекция в любой части мочевыделительной системы, включая почки, мочевой пузырь или уретру.
Влагалище: Трубчатая структура, окруженная мускулами. Влагалище выходит из матки наружу тела.
Вестибюль: Ткань, окружающая вход во влагалище.
Вульва: Наружные женские половые органы.
Вульводиния: Боль в вульве, которая не проходит или постоянно возвращается и не имеет конкретной причины.
проблем с половыми губами | healthdirect
На этой странице
Если у вас проблемы с половыми губами, вы, как и многие женщины, можете стесняться посещения врача. Многие женщины не привыкли говорить о своих «интимных местах», когда что-то идет не так, поэтому вот что делать, если вы считаете, что у вас проблемы с половыми губами.
Что такое половые губы?
Половые губы — это «губы» на внешней стороне гениталий (вульвы). Они защищают клитор, влагалище и уретру и наполняются кровью во время сексуальной активности.
Есть 2 пары половых губ — губы на внешней стороне влагалища, известные как большие половые губы, и складки кожи на внутренней стороне, ведущие к влагалищу, называемые малыми половыми губами.
Размер, форма и цвет половых губ разные у каждой женщины. Одна губа может отличаться по форме или размеру от другой.Не нужно беспокоиться о форме и размере половых губ — вы можете увидеть, насколько различаются нормальные половые губы, посетив Библиотеку половых губ.
Какие состояния здоровья влияют на половые губы?
Половые губы — очень чувствительная часть тела, на них могут образовываться шишки, сыпь, кисты и вросшие волосы.
Наиболее частыми причинами проблем с половыми губами являются кожные заболевания, такие как дерматит (экзема) и псориаз. Некоторые другие условия перечислены ниже.
Гипертрофия губ
Гипертрофия губ — это когда одна или обе половые губы больше, чем обычно.Половые губы могут быть увеличены, одна губа может быть больше другой, или малые половые губы могут выходить за большие половые губы.
Гипертрофия губ безвредна. Это не влияет на половую жизнь женщины и не является заболеванием. Но это может быть неудобно или неудобно, и это может затруднить поддержание чистоты половых губ. Ваш врач может посоветовать вам простые решения, такие как надевание свободного нижнего белья или использование мази, чтобы уменьшить раздражение.
Лабиопластика — вариант для женщин, сильно страдающих гипертрофией губ.Этот тип операции обычно включает уменьшение и изменение формы половых губ, но он не рекомендуется молодым женщинам, пока они не пройдут период полового созревания.
Сросшиеся половые губы
Сросшиеся половые губы — термин, используемый, когда большие половые губы соединены вместе. Это довольно часто встречается у детей и обычно развивается в возрасте 1-2 лет. Половые губы почти всегда отделяются к тому времени, когда ребенок достигает половой зрелости.
Лучше всего оставить половые губы в покое. Если слияние вызывает у вашего ребенка проблемы (например, при посещении туалета), поговорите со своим врачом о том, могут ли помочь кремы или массаж.Хирургия — это последнее средство, потому что существует высокий риск того, что половые губы снова срастутся.
Припухлость половых губ
Если ваши половые губы опухли, это может быть признаком дрожжевой инфекции или дисбаланса бактерий во влагалище (так называемый бактериальный вагиноз), аллергии или инфекции. Это также могло быть просто из-за трения во время секса.
Если становится хуже и у вас также появляется боль, зуд, сильный запах, необычные выделения из влагалища или шишка или шишка на половых губах, поговорите со своим врачом.Любое лечение будет зависеть от того, что вызывает отек.
Кисты бартолиновой кислоты
Бартолиновые железы находятся по бокам влагалища. Если они заблокируются, может образоваться киста (болезненная или болезненная опухоль). Киста может инфицироваться с образованием гноя, который необходимо лечить антибиотиками. Иногда кисты бартолиновой кислоты могут перерасти в абсцесс.
Абсцессы
Абсцесс — это инфекция, вызываемая бактериями под кожей. Они могут развиваться на половых губах сразу за пределами влагалища в бартолиновых железах.Они также могут быть вызваны вросшими волосами, восковой эпиляцией или бритьем, пирсингом, инфекцией кожных желез или инфекцией, передающейся половым путем.
Абсцессы вызывают болезненность, покраснение и припухлость. Ваш врач может порекомендовать антибиотики, процедуру по удалению гноя и сидячую ванну (неглубокую ванну), используя чайную ложку соли на литр теплой воды, чтобы облегчить боль.
Псориаз
У многих женщин и девочек, страдающих псориазом на других участках тела, псориаз также развивается на половых губах.Псориаз — это красная зудящая сыпь, обычно обнаруживаемая на волосистой части кожи, которая может распространяться на задний проход. Его можно лечить кремом или мазью, но часто оно возвращается.
Остроконечные кондиломы и генитальный герпес
Остроконечные кондиломы — это бугорки, которые могут появляться на половых губах и других частях половых органов. Они вызваны вирусом папилломы человека (ВПЧ). Бородавки часто проходят сами по себе, но если они болезненны или зудят, поговорите со своим врачом о методах лечения, включая специальную краску для бородавок, замораживание или лечение лазером.Эти методы лечения помогут избавиться только от бородавок, но не от вируса ВПЧ.
Генитальный герпес — это инфекция, передающаяся половым путем, вызываемая вирусом простого герпеса (ВПГ). Это может вызвать появление волдырей или язв на половых губах, которые появляются снова в течение всей жизни. Если вы подозреваете, что у вас генитальный герпес, важно как можно скорее обратиться к врачу, чтобы вы могли начать лечение. Обязательно используйте презервативы и зубные прокладки во время секса, потому что вы можете передать вирус своему партнеру.
Красный или плоский лишай
Кожные заболевания, которые могут поражать половые губы, включают склеротический лишай или красный плоский лишай.Это может привести к сильному зуду, жжению или покалыванию, а также к болезненному сексу. Считается, что они вызваны аутоиммунными заболеваниями и чаще всего встречаются у женщин после менопаузы.
Если их не лечить, эти состояния могут вызвать рубцевание. Ваш врач может поговорить с вами о лечении, включая стероиды и обезболивающие.
Уход за половыми губами
Это хорошая идея, чтобы узнать свои половые губы, чтобы увидеть, есть ли какие-либо изменения, которые могут быть признаками проблемы.
Принимайте душ, а не ванну, используйте гипоаллергенную туалетную бумагу и стиральный порошок и избегайте мыла. Осторожно промокните место насухо, не втирая, и при необходимости используйте смазку во время секса.
Может помочь ношение свободной одежды и хлопкового нижнего белья, а также использование тампонов вместо гигиенических прокладок.
Если у вас есть половые губы, холодный гелевый пакет может помочь при дискомфорте.
Когда мне следует обратиться к врачу?
Рекомендуется обратиться к врачу, если у вас есть симптомы, которые не проходят, например жжение, зуд или боль.Если вы смущены, использование Конструктора вопросов Healthdirect поможет вам подготовиться к разговору с врачом. И помните: вы всегда можете обратиться к врачу-женщине, если хотите.
ПРОВЕРЬТЕ СИМПТОМЫ — Воспользуйтесь средством проверки сексуального здоровья и нижней части тела Symptom Checker и выясните, нужна ли вам медицинская помощь.
Лечение распространенных кожных заболеваний вульвы
Правильный диагноз, лечение, необходимое для облегчения зуда вульвы и других раздражающих состояний
Вульва подвержена целому ряду кожных проблем, многие из которых вызваны самим собой.
Вы можете регулярно баловать свое лицо и усердно работать, чтобы оно оставалось увлажненным и без раздражения, но что вы сделали в последнее время для более чувствительной кожи вульвы, внешней области гениталий, окружающей влагалище?
Многих женщин приучили думать только о том, что «зуд приравнивается к дрожжевой инфекции». Но с возрастом и снижением уровня эстрогена после менопаузы женщины становятся более склонными к различным состояниям, которые раздражают кожу вульвы. Эти состояния не получают необходимой медицинской помощи, а женщины не получают должного облегчения.
Анатомия вульвыВульва (лат. Матка или покров) состоит из нескольких слоев, которые покрывают и защищают половые органы и мочеиспускательное отверстие. Мясистые внешние губы вульвы — большие половые губы — покрыты лобковыми волосами и содержат жир, который помогает смягчить эту область. Внутри больших половых губ находятся более тонкие, более пигментированные и нежные лоскуты кожи, называемые малыми половыми губами. Малые половые губы соединяются вверху, образуя клитор.Большие и малые половые губы и клитор состоят из эректильной ткани, то есть ткани, которая может наполняться кровью. Область между малыми половыми губами, преддверие, содержит отверстия для уретры и влагалища, а также бартолиновые железы, которые расположены по обе стороны от отверстия влагалища и производят смазку для преддверия. Плоть между входом во влагалище и анусом (не является частью вульвы, но часто вызывает проблемы с кожей вульвы) — это промежность. Здесь во время родов иногда делают разрез, называемый эпизиотомией. |
Диагностика кожных заболеваний вульвы
Диагностика кожных заболеваний вульвы
Кожные заболевания вульвы хорошо поддаются лечению, но лечение зависит от конкретной причины. И определение основного диагноза может быть очень сложной задачей.
Сообщите своему врачу о любых других прошлых или настоящих медицинских состояниях (включая проблемы с мочевым пузырем и кишечником) и любых проблемах с кожей на других участках вашего тела. Например, псориаз на любом участке тела повышает риск заболевания вульвы, известного как склеротический лишай.(Это и другие состояния описаны ниже в разделе «Состояния вульвы и их лечение».) Болезнь Крона, хроническое воспалительное заболевание кишечника, может вызывать абсцессы или дренирующие свищи в области вульвы, а кожные проблемы вульвы часто являются одной из ее ранних стадий. симптомы. Состояние ротовой полости, называемое красным плоским лишаем, является еще одной причиной вульвовагинальных проблем. (Термин «лишай» в применении к кожным заболеваниям причудливо относится к поражениям кожи, которые напоминают лишай на камнях.) Длительное лечение пероральными стероидами, иммунодепрессантами или антибиотиками может повлиять на кожу вульвы и повысить риск инфицирования.
Ваш врач захочет узнать, как вы ухаживаете за кожей вульвы, что поможет определить возможные источники раздражения. Даже если вы не можете точно определить изменение, это не значит, что ваша стандартная рутина не виновата. Иногда проблемы с вульвой — это кумулятивный эффект длительной практики.
Часто проблемы возникают из-за того, что вы делаете день за днем, год за годом. Если вы носите абразивную одежду и занимаетесь абразивными действиями, такими как езда на велосипеде или занятия спиннингом, и носите плотную спортивную одежду, которая подвергает вашу вульву воздействию пота, моющего средства или остатков мыла, в конечном итоге она может догнать вас.
Сообщайте обо всех симптомах, которые вас беспокоят, включая зуд, жжение, болезненность, выделения, шишки и любые высыпания на вульве. Также будет полезно, если вы сможете составить историю своих симптомов и вспомнить, что, по-видимому, делает их лучше или хуже. Ваш врач осмотрит вульву, возможно, с помощью увеличительного стекла, и вставит зеркало для осмотра влагалища. Он или она может проверить pH (кислотно-щелочной баланс) влагалища и взять образцы секрета для исследования под микроскопом или посева на дрожжи.Помните, что даже если вы посещаете опытного врача, может потребоваться несколько посещений для диагностики и улучшения определенных вульвовагинальных состояний.
Проблема с самолечениемКогда возникает зуд влагалища или вульвы, женщины обычно предполагают, что это дрожжевая инфекция, и лечат ее безрецептурным противогрибковым кремом. Часто это помогает, но не всегда. Вместо этого причиной симптомов может быть сухая кожа, заболевание, передающееся половым путем, или бактериальная инфекция, менее распространенный штамм дрожжей, требующий специального лечения, или раздражение и аллергические реакции на обычные продукты, такие как мыло, кремы и лосьоны. Если проблема не в дрожжах, то противогрибковый крем — не выход. А если ваша кожа уже раздражена, вы можете усугубить проблему, добавив консерванты (например, спирт или пропиленгликоль) и другие ингредиенты, содержащиеся во многих противогрибковых средствах. Вот почему важно обратиться к гинекологу или дерматологу, если проблема не исчезнет после того, как вы попробовали стандартный противогрибковый крем. Другой распространенной реакцией женщин, столкнувшихся с выделениями из влагалища или зудом, является энергичное мытье кожи вульвы, предполагая, что это продезинфицирует эту область или удалит раздражители.Но агрессивное очищение может усилить раздражение. Пока проблема не будет диагностирована, лучше всего соблюдать режим бережного ухода за кожей (см. «Бережный уход за вульвой»). На самом деле, мягкое очищение применимо независимо от того, есть ли у вас состояние кожи вульвы или нет: осторожно промойте область кончиками пальцев или мягкой тканью и высушите мягким полотенцем. Не используйте грубую мочалку и не трите. |
Некоторые кожные заболевания вульвы известны по другим частям тела, но их бывает трудно распознать, когда они появляются на вульве.К ним относятся следующие:
Экзема. Это воспалительное заболевание кожи разрушает поверхность кожи, вызывая красные пятна и тонкие трещины, мокнутие и образование корок. На вульве образование корок менее вероятно, но экзема может инициировать цикл зуда и расчесывания вульвы, который приводит к простому хроническому лихену — утолщенной и сильно зудящей коже. Если экзема поражает область вульвы, называемую преддверием, она может вызвать покалывание и жжение. Иногда экзема появляется в раннем детстве, и ее причина неизвестна.Чаще всего это начинается с воздействия раздражителя или аллергена (см. «Как раздражает»).
Многие вещества могут вызывать аллергическую реакцию или раздражать кожу вульвы. Вот некоторые из главных подозреваемых: Раздражители (при воздействии может вызвать немедленное покалывание или жжение)
Аллергены (симптомы могут появиться только через несколько дней после контакта)
Адаптировано из The V Book , Элизабет Г.Стюарт, доктор медицины, и Пола Спенсер (Bantam Books, 2002). |
Чтобы диагностировать экзему вульвы, врач спросит о ваших симптомах; ваша история экземы, аллергии и связанных с ней состояний; ваши привычки к очищению вульвы; и любые продукты, которым подвергалась вульва. Во время осмотра он или она будет искать покраснение, шелушение, трещины и утолщение.
Любая экзема требует бережного ухода за кожей. В простых случаях пациенты используют кортикостероидные мази для местного применения дважды в день в течение двух-четырех недель, а затем постепенно снижают частоту, пока симптомы не исчезнут.В тяжелых случаях может потребоваться короткий курс сильнодействующей кортикостероидной мази.
Во время лечения вы должны прекратить расчесывать, поэтому ваш врач может назначить антигистаминное средство (обычно принимаемое на ночь для предотвращения дневной сонливости). Холодный компресс также может помочь уменьшить зуд.
Псориаз. Это обычное состояние, при котором новые клетки кожи производятся слишком быстро, что приводит к утолщенным, чешуйчатым участкам воспаленной и красной кожи на различных частях тела.Поверхности кожи вульвы обычно слишком влажные для сухого шелушения, поэтому псориаз чаще проявляется в виде розовых пятен с четко очерченными краями. Чаще всего поражаются большие половые губы. Если кожа потрескается, может возникнуть инфекция.
Возможно, вы лечили вспышки псориаза на других участках тела с помощью средств, которые могут быть слишком жесткими для применения на вульве. Ваш врач может назначить крем или мазь со стероидами для местного применения.
Бережный уход за вульвойЕсли у вас проблемы с кожей вульвы или вы просто склонны к раздражению, бережный уход за этой областью является обязательным.Носите свободную одежду. Выбирайте нижнее белье из хлопка (и не используйте его дома). Чтобы очистить эту область, используйте пальцы вместо мочалки и нещелочного очищающего средства без запаха, такого как Cetaphil или Basis (подойдет и простая вода). Выдержите пять минут в теплой воде, чтобы удалить остатки пота, лосьонов или других продуктов. Промокните насухо и нанесите все прописанные лекарства или успокаивающие и защитные вещества, такие как вазелин или оливковое масло. Избегайте продуктов с несколькими ингредиентами.Даже те, которые предназначены для ухода за вульвой, такие как оригинальная мазь A&D, детский лосьон или Vagisil, содержат химические вещества, которые могут раздражать или вызывать контактный дерматит. В ванной воздержитесь от влажных салфеток. Если вам нужна влага, используйте распылитель с простой водой, а затем промокните полотенцем. |
Красный плоский лишай. Это кожное заболевание, которое, как считается, является результатом сверхактивной иммунной системы, может поражать вульву, влагалище, внутреннюю часть рта и другие поверхности кожи.Красный плоский лишай на большинстве участков тела вызывает зудящие пурпурные бугорки, иногда с белыми прожилками. На коже вульвы наиболее частыми симптомами являются болезненность, жжение и саднение. Вульва может казаться бледной или розовой, иногда с белым кружевным узором. Если кожа вульвы разрушается, эродированные участки выглядят влажными и красными. Красный плоский лишай часто поражает и влагалище, вызывая липкие желтые выделения и эрозии, которые могут сделать половой акт болезненным. В конечном итоге красный плоский лишай может поражать как подлежащие, так и поверхностные ткани и вызывать рубцы, которые изменяют форму вульвы, иногда приводя к фактическому исчезновению малых половых губ.
Красный плоский лишай диагностируется по его внешнему виду (хотя его бывает трудно отличить от атрофии, вызванной недостатком эстрогена или чрезмерным употреблением стероидов), и диагноз подтверждается биопсией. Состояние может начаться как реакция на определенные лекарства, поэтому обязательно сообщите своему врачу о любых лекарствах, которые вы принимаете.
Наиболее распространенное начальное лечение — это сильнодействующие местные стероидные препараты. К сожалению, красный плоский лишай является стойким и может потребовать длительного поддерживающего лечения.
Склеротический лишай. Хотя это воспалительное заболевание кожи может возникать на других участках тела, оно обычно поражает вульву или анальную область у женщин в постменопаузе. По некоторым оценкам, одна из 30 пожилых женщин страдает склеротическим лишаем; это особенно часто встречается у женщин с псориазом. Зуд обычно является первым симптомом, который может стать достаточно сильным, чтобы нарушить сон и другие действия. Во время осмотра врач может заметить белые (иногда морщинистые или блестящие) пятна.Некоторые могут содержать слезы или красные участки от кровотечения (часто в результате расчесывания), и эти участки могут быть болезненными и жалящими. По мере прогрессирования заболевания существует опасность, что ткани вульвы станут рубцами и сморщатся.
Склеротический лихен диагностируется по внешнему виду, а иногда и с помощью биопсии. Независимо от того, насколько легкие симптомы, следует лечить, чтобы предотвратить прогрессирование. Обычное лечение — это применение мази с сильнодействующими кортикостероидами в течение нескольких недель с последующим постепенным снижением дозы.
Женщины также нуждаются в регулярных обследованиях после лечения склеротического лишая, поскольку это состояние может повысить вероятность развития рака кожи на пораженной коже. Своевременное лечение и своевременное внимание к новым поражениям или незаживающим язвам в этой области еще больше снизят риск.
Некоторым женщинам с кожными проблемами вульвы может помочь терапия эстрогенами (вводимая вагинально в виде кольца, таблетки или крема или наносимая непосредственно на вульву), которая может помочь противостоять атрофии и воспалению и сделать кожу вульвы менее уязвимой для раздражения.
Изображение: michaeljung / Getty Images
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного контента. Обратите внимание на дату последнего обзора или обновления всех статей. На этом сайте нет контента, независимо от даты, никогда не следует использовать вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
Состояние вульвы — канал лучшего здоровья
Наружные женские половые органы называются вульвой.Симптомы состояния вульвы обычно включают ощущение жжения, покалывания или зуда. В некоторых случаях вульва кажется красной и опухшей.
Без лечения или с рецидивирующими симптомами состояния вульвы могут привести к депрессии, тревоге, сексуальным проблемам и проблемам с изображением тела. Восстановление вульвы может занять недели, месяцы или дольше.
Обычно лечение заболеваний вульвы направлено на облегчение симптомов во время выздоровления. Использование нескольких процедур одновременно, а не одно за другим, может ускорить выздоровление.
Описание вульвы
Вульва — это общий термин для обозначения различных частей наружных женских половых органов. Эти части включают:
- лобок — жирная «подушечка», покрытая лобковыми волосами
- большие половые губы — внешние губы
- малые половые губы — внутренние губы
- клитор — небольшой орган с нервными окончаниями
- отверстие уретры — которое позволяет отвод мочи
- преддверие — область вокруг отверстия влагалища и уретры
- промежность — область между влагалищем и анусом.
Диапазон состояний вульвы
Состояние вульвы можно условно разделить на следующие категории:
- кожные жалобы
- инфекции (включая передаваемые половым и не передаваемым половым путем)
- хроническая боль
- раковые состояния.
Жалобы на кожу вульвы
Жалобы на кожу вульвы включают:
- дерматит — симптомы включают хронический зуд с сыпью.Причины включают прямой контакт с раздражителями, такими как сильное мыло, спермицидные кремы и средства женской гигиены, или аллергическая реакция на определенное вещество, такое как латекс, используемый в презервативах. Лечение включает кремы с кортикостероидами местного действия, антигистаминные препараты, а также выявление и предотвращение известных триггеров
- псориаз — симптомы включают зуд с покрасневшими чешуйчатыми пятнами на коже. В курс лечения входят стероидные кремы местного действия, чередующиеся с препаратами дегтя.Необходим тщательный диагноз, так как псориаз легко спутать с дерматитом
- склеротический лишай — симптомы включают зуд, болезненность и болезненный секс. Кожа вульвы становится тонкой, морщинистой, может расколоться или потрескаться. Наиболее восприимчивы женщины в постменопаузе. Считается, что причиной является какой-то аутоиммунный ответ, поскольку состояние может быть связано с аутоиммунными нарушениями, такими как болезнь Грейвса и витилиго. Лечение включает в себя применение стероидных кремов местного действия и регулярное медицинское наблюдение.Склеротический лишай связан с повышенным риском рака вульвы, если не лечить эффективно
- красный плоский лишай — симптомы включают боль, кровотечение, ощущение жжения и болезненный секс. Красный плоский лишай может поражать другие части тела, такие как руки, рот и голени. Красный плоский лишай обычно лечат стероидными кремами. Это состояние также связано с повышенным риском рака вульвы
- изъязвление вульвы — некоторые из редких заболеваний, которые могут привести к изъязвлению, включают эрозивный плоский лишай, рубцовый пемфигоид и лихеноидный вагинит.Изъязвление может быть вызвано инфекциями, не передаваемыми половым или половым путем, а также воспалением, которое включает эрозивный плоский лишай, дерматит и другие аутоиммунные состояния. В редких случаях язвы могут быть вызваны раком.
Инфекции вульвы
Инфекции вульвы включают:
- молочницу — симптомы включают хронический зуд, покраснение и выделения из влагалища. Молочница вызывается чрезмерным ростом дрожжевых грибков, в основном Candida (нормальный обитатель нашего кишечника), который может возникнуть после курса антибиотиков.Молочница не считается заболеванием, передающимся половым путем, хотя может передаваться во время полового акта. Лечение включает противогрибковые кремы, капсулы или пессарии.
- Рецидивирующий кандидозный вульвовагинит — молочница называется «рецидивирующей», если женщина переносит не менее четырех отдельных инфекций в течение одного года. Обострения, кажется, чаще встречаются в предменструальной фазе. Считается, что примерно одна из 10 женщин страдает рецидивирующим кандидозным вульвовагинитом
- генитальный герпес — эта инфекция, передающаяся половым путем (ИППП), вызывает образование пузырей и язв на инфицированной коже.Волдыри изъязвляются примерно через 5-14 дней. Лекарства нет, но противовирусные препараты могут снизить частоту и тяжесть приступов
- остроконечные кондиломы — эта инфекция, передающаяся половым путем (ИППП) вируса папилломы человека (ВПЧ), вызывает появление бородавок на пораженных участках. Бородавки могут различаться по размеру, форме и цвету и обычно безболезненны. Лечение включает удаление бородавок путем замораживания, сжигания или использования местных химикатов. С момента внедрения программы иммунизации против ВПЧ заболеваемость значительно снизилась.
Хроническая боль в вульве
Состояния включают:
- вульводиния — это боль в вульве продолжительностью не менее трех месяцев без очевидной причины. Это не воспаление или инфекция
- вестибулярная боль теперь называется вестибулодинией . Это может быть спровоцировано половым актом, введением тампонов или ношением тесной одежды. Могут быть вовлечены и другие болевые синдромы, такие как фибромиалгия, синдром раздраженного или болезненного мочевого пузыря и гиперактивность тазового дна (очень напряженные мышцы тазового дна).
Боль и дискомфорт в вульваре могут иметь большое влияние на качество жизни женщины. Есть ряд других состояний, которые могут иметь значение, включая неврологические состояния и психосоциальные факторы. Причина неизвестна.
Лечение и лечение хронической боли в области вульвы включает прием лекарств, физиотерапию тазового дна, обезболивающую терапию и, иногда, простые меры, такие как кремы для местного обезболивания.
Раковые состояния вульвы
Внутриэпителиальная неоплазия вульвы (VIN) — это предраковое состояние вульвы.Пораженные клетки делятся быстро и беспорядочно, но могут оставаться доброкачественными (незлокачественными) в течение многих лет. Рак вульвы классифицируется по клеточному происхождению. Это может включать:
- плоскоклеточный рак — происходящий из клеток кожи. На этот тип приходится около 90 процентов случаев меланомы
- — происходящие из пигментных клеток, расположенных глубже в коже. На этот тип приходится около пяти процентов случаев
- аденокарциномы , происходящей из бартолиновых желез, структур, обеспечивающих смазку.На этот тип приходится менее одного процента случаев
- саркома — происходящая из жировых клеток. Этот тип очень редок.
- лимфома — происходит из иммунных клеток. Этот тип очень редок
- базальноклеточная карцинома — форма рака кожи. Этот вид встречается очень редко.
Диагностика состояния вульвы
Состояние вульвы может быть диагностировано с помощью ряда тестов, включая:
- история болезни
- физический осмотр
- мазок для проверки на инфекции
- биопсия.
Хотя это может показаться неловким, важно, чтобы вы попросили своего медицинского работника осмотреть вашу вульву, если у вас есть раздражение вульвы, чтобы они могли точно диагностировать и лечить ваше состояние правильно.
Рекомендации по самопомощи при заболеваниях вульвы
Руководствуйтесь вашим терапевтом (врачом), но общие рекомендации по самопомощи включают:
- Избегайте раздражителей — к распространенным раздражителям относятся мыло, пена для ванн, масла для ванн и спринцевания. Выберите мягкую белую туалетную бумагу и промокните ее (а не вытирайте) после мочеиспускания, всегда спереди назад
- Мойте регулярно — пот, выделения из влагалища, моча и сперма легко раздражают вульву.Принимайте ванну каждый день, используя заменитель мыла или только воду, и вытрите насухо мягким полотенцем. Избегайте талька. Может помочь купание вульвы после каждого мочеиспускания, используя простую воду или воду с солью или бикарбонатом соды
- используйте тампоны — гигиенические прокладки и менструальная кровь могут раздражать вульву. Рассмотрите возможность перехода на тампоны из 100% хлопка
- Избегайте сухости — регулярно увлажняйте кожу сорболеном или другой не ароматизированной мазью для вульвы, например Dermeze.Используйте лубриканты, такие как Pjur, оливковое масло или масло сладкого миндаля во время секса
- оденьтесь соответствующим образом — избегайте тесной одежды, колготок, синтетического нижнего белья и стрингов
- используйте холодные компрессы — холодный компресс, прижатый к вульве успокаивает жжение и зуд (оберните полотенцем перед нанесением на кожу)
- регулярно проводите самообследование — может помочь ручное зеркало. Незамедлительно сообщайте о любых симптомах своему терапевту.
Куда обратиться за помощью
Вульвит (зуд вульвы): причины, лечение и профилактика
Обзор
Что такое вульвит?
Вульвит — это не болезнь, а воспаление мягких складок кожи на внешней стороне женских гениталий, вульвы.Раздражение может быть вызвано инфекцией, аллергической реакцией или травмой. Кожа вульвы особенно подвержена раздражению из-за ее влажности и тепла.
Кто страдает вульвитом?
Любая женщина любого возраста может заболеть вульвитом. Девочки, которые еще не достигли половой зрелости, или женщины в постменопаузе могут быть подвержены более высокому риску вульвита. Их более низкий уровень эстрогена может сделать их более восприимчивыми к заболеванию из-за более тонких и сухих тканей вульвы.
Симптомы и причины
Что вызывает вульвит?
Вульвит может быть вызван многими факторами или раздражителями, в том числе:
- Использование цветной или ароматизированной туалетной бумаги
- Аллергическая реакция на пенную ванну или мыло, используемое для очистки области гениталий
- Использование вагинальных спреев или спринцеваний
- Раздражение хлорированной водой бассейна или гидромассажной ванны
- Аллергическая реакция на спермицид
- Аллергическая реакция на гигиенические салфетки
- Ношение синтетического нижнего белья или нейлоновых колготок без дышащей хлопковой промежности
- Продолжительное ношение мокрого купального костюма
- Катание на велосипеде или лошадях
- Грибковые или бактериальные инфекции, включая чесотку или лобковых вшей
- Герпес
- Кожные заболевания, такие как экзема или дерматит
Каковы симптомы вульвита?
Симптомы вульвита могут включать:
- Сильный и постоянный зуд
- Чувство жжения в области вульвы
- Выделения из влагалища
- Мелкие трещинки на коже вульвы
- Покраснение и припухлость вульвы и половых губ (губ влагалища)
- Волдыри на вульве
- Чешуйчатые, толстые, беловатые пятна на вульве
Симптомы вульвита также могут указывать на другие расстройства или заболевания половых органов.Если вы испытываете какие-либо из этих симптомов, вам следует проконсультироваться со своим врачом.
Диагностика и тесты
Как диагностируется вульвит?
Ваш врач начнет с изучения истории болезни и полного осмотра органов малого таза на предмет покраснения, волдырей или повреждений, которые могут указывать на вульвит.Он или она может также проверить выделения из влагалища, которые можно проверить на инфекции.
Врач также может проверить наличие инфекций, передаваемых половым путем (ИППП), или взять образец мочи для анализа, чтобы исключить более серьезные причины раздражения половых органов.
Ведение и лечение
Как лечится вульвит?
Первая процедура состоит в том, чтобы немедленно прекратить использование любых продуктов, которые могут вызывать раздражение, и надеть свободное, дышащее белое нижнее белье из хлопка.Следует избегать безрецептурных средств против зуда, так как они могут ухудшить состояние или продлить срок его службы.
Ваш врач может также назначить безрецептурную мазь с кортизоном на пораженный участок несколько раз в день. Это поможет уменьшить раздражение и зуд.
Сидячие ванны и крем с эстрогеном для местного применения также могут быть назначены для снятия зуда и других симптомов вульвита.
Если эти методы лечения не уменьшают раздражение, могут быть назначены дополнительные тесты, чтобы исключить более серьезные основные заболевания, такие как рак вульвы.К счастью, рак вульвы встречается редко.
Профилактика
Можно ли предотвратить вульвит?
Женщины могут принять несколько мер для предотвращения вульвита. К ним относятся использование мягких чистящих средств без запаха для области гениталий и тщательная сушка гениталий после купания.Фактически, для очистки области гениталий зачастую достаточно использовать только воду. Также желательно избегать использования спринцеваний и других ароматных женских продуктов. Ношение дышащего, свободного хлопкового нижнего белья также может помочь предотвратить вульвит, равно как и переодевание в сухую одежду вскоре после плавания и тренировки.
Перспективы / Прогноз
Каков прогноз при вульвите?
Вульвит, не являющийся симптомом основного заболевания, обычно легко поддается лечению после постановки диагноза с помощью простых мер, описанных в предыдущих разделах.Зуд и другие симптомы обычно проходят в течение нескольких недель после постановки диагноза.
Рак вульвы | Johns Hopkins Medicine
Вульва — это наружная часть женских половых органов. Включает:
Большие половые губы: две большие мясистые губы или складки кожи.
Малые половые губы: маленькие губы внутри больших половых губ, окружающие отверстия уретры и влагалища.
Вестибюль : пространство, где открывается влагалище
Prepuce : складка кожи, образованная малыми половыми губами, которая покрывает клитор
Клитор : небольшой выступ нервной ткани, чувствительный к стимуляции
Фуршет : область под влагалищным отверстием, где встречаются малые половые губы
Промежность : область между влагалищем и анусом
Анус : отверстие в конце анального канала
Уретра : соединительная трубка с мочевым пузырем
Что такое рак вульвы?
Рак вульвы может возникнуть в любой части внешних органов, но чаще всего поражает большие или малые половые губы.Рак вульвы — редкое заболевание, на его долю приходится 0,6 процента всех случаев рака у женщин, и он может медленно развиваться в течение многих лет. Большинство видов рака вульвы представляют собой плоскоклеточные карциномы. Меланома — еще один распространенный тип рака вульвы, который обычно обнаруживается в малых половых губах или клиторе. Другие типы рака вульвы включают:
Аденокарцинома
Болезнь Педжета
Саркомы
Базальноклеточный рак
Профилактика рака вульвы
Причина рака вульвы в настоящее время неизвестна.Однако считается, что определенные факторы риска способствуют развитию болезни. Предложения по профилактике включают:
По возможности избегать известных факторов риска
Задержка начала половой жизни
Использование презервативов
Не курить
Регулярные медосмотры
Прививка от ВПЧ
Регулярные мазки Папаниколау и гинекологические осмотры
Регулярно проверяйте все тело на предмет неравномерного роста родинок и регулярно проверяйте вульву на наличие каких-либо признаков рака вульвы
Вакцина против ВПЧ может предотвратить появление штаммов ВПЧ, вызывающих большинство видов рака шейки матки, влагалища и вульвы.Вакцины против ВПЧ могут использоваться только для предотвращения определенных типов ВПЧ. Их нельзя использовать для лечения существующей инфекции ВПЧ. Для максимальной эффективности одну из вакцин следует вводить до того, как человек станет сексуально активным.
Факторы риска рака вульвы
Следующие факторы могут увеличить риск развития рака вульвы у женщины:
Возраст: Среди женщин, у которых развивается рак вульвы, более 80 процентов старше 50 лет, а половина — старше 70 лет.
Заражение некоторыми видами ВПЧ
ВИЧ-инфекция
Склерозирующий лишай : Это может вызвать сильный зуд кожи вульвы и может немного увеличить вероятность рака вульвы.
Меланома или атипичные родинки на невульварной коже: наличие в семейном анамнезе меланомы и диспластических невусов на любом участке тела может повысить риск рака вульвы.
Внутриэпителиальная неоплазия вульвы (VIN) : VIN возникает, когда на поверхностном слое кожи вульвы имеются аномальные клетки. Эти клеточные изменения представляют собой предраковое состояние, поэтому существует повышенный риск рака вульвы у женщин с VIN, хотя в большинстве случаев он не прогрессирует.
Другие виды рака половых органов
Курение
Симптомы рака вульвы
Хотя каждая женщина может испытывать симптомы по-разному, наиболее частыми симптомами являются:
Постоянный зуд
Изменения цвета и внешнего вида вульвы
Кровотечение или выделения, не связанные с менструацией
Сильное жжение, зуд или боль
Открытая рана, сохраняющаяся более месяца
Кожа вульвы выглядит белой и грубой на ощупь
Симптомы рака вульвы могут выглядеть как другие заболевания или проблемы со здоровьем.Всегда консультируйтесь с врачом для постановки диагноза.
Диагностика и лечение рака вульвы
Рак вульвы диагностируется с помощью биопсии, когда патолог берет небольшой кусочек ткани для исследования в лаборатории.
Лечение рака вульвы
Специфическое лечение рака вульвы будет назначено вашим врачом на основании:
Общее состояние вашего здоровья и история болезни
Степень заболевания
Ваша переносимость определенных лекарств, процедур или методов лечения
Ожидания по течению болезни
Лечение рака вульвы может включать:
Хирургия:
Лазерная хирургия : Эта операция использует мощный луч света для разрушения аномальных клеток.Луч можно направить на определенные части тела, не делая большого надреза (разреза). Этот вид терапии применяется только при предраковых (неинвазивных) заболеваниях вульвы.
Иссечение : удаляются раковые клетки и край нормальной ткани вокруг опухоли.
Вульвэктомия : Все ткани вульвы удаляются хирургическим путем. Объем удаленной ткани зависит от размера и местоположения поражения.
Лучевая терапия: рентгеновские лучи, гамма-лучи и заряженные частицы используются для борьбы с раком.
Химиотерапия: Противораковые препараты используются для лечения раковых клеток.
Очень важно, чтобы ваши конкретные выводы были помещены в контекст экспертом. Гинекологи-онкологи — это узкие специалисты с повышенным уровнем подготовки в области диагностики, лечения и наблюдения за раковыми заболеваниями женщин, включая рак вульвы.
Болезни вульвы — Женское здоровье чероки
Где находится вульва?
Как проверить наличие проблем с вульвой?
Как проводится самообследование вульвы?
На что следует обратить внимание во время самообследования вульвы?
Каковы симптомы проблем с вульвой?
Что такое дрожжевые инфекции?
Что такое контактный дерматит?
Какие самые распространенные заболевания, передающиеся половым путем…
Что такое вульводиния?
Что такое дистрофия вульвы?
Какие типы рака встречаются в вульве?
Как диагностируют и лечат рак вульвы?
Как предотвратить проблемы с вульвой?
Где находится вульва?
- Внешняя часть женских половых органов называется вульва.
- Вульва состоит из двух наборов губ. В внешние губы называются большими половыми губами. Внутренние губы называются половыми губами. минора.
- Клитор расположен вверху внутреннего губы (малые половые губы) и являются центром сексуального удовольствия для большинства женщин. Клитор частично покрыт складкой ткани, называемой капюшоном.
- Область между анусом и влагалищем называется промежность.
- Преддверие (отверстие влагалища) находится внутри внутренние губы.И влагалище, и уретра открываются в преддверие.
- Внутри тамбура есть проемы в сальники, отвечающие за смазку.
Как проверить наличие проблем с вульвой?
- Вам следует исследовать свою вульву так же, как если бы вы проверяли свою грудь или кожу на предмет изменений. Самообследование вульвы следует проводить ежемесячно. Любые изменения могут сигнализировать о проблеме, например, о ранних признаках рака.
Как проводится самообследование вульвы?
- Всегда мойте руки перед началом работы.
- Сядьте или лягте в удобном удобном положении рядом с сильное освещение ручным зеркалом.
- Цель состоит в том, чтобы найти позицию, которая позволит вам чтобы четко видеть область вульвы, промежность и анус.
- Осторожно отделите внешние губы вульвы и ищите любые изменения или признаки проблемы.
- Затем разделите внутренние губы и поищите любые изменения в области между ними и у входа во влагалище.
- Далее аккуратно оттягиваем капюшон клитора и осмотрите область под ним и кончик.
- Не забудьте также осмотреть области вокруг уретра, за пределами наружных губ, и анус.
На что следует обратить внимание во время самообследования вульвы?
Вам следует искать следующее:
- Покраснение
- Шишки
- Отек
- Темные или светлые пятна
- Волдыри
- Или любые другие изменения.
Эти симптомы могут указывать на проблемы вульвы:
- Кровотечение
- Зуд
- Жжение
- Дискомфорт.
Если проблема все-таки возникнет, вы с большей вероятностью обнаружите ее на ранней стадии, если будете выполнять регулярные самообследования.
Что такое дрожжевые инфекции?Грибковая инфекция — это грибковая инфекция влагалища и тканей вульвы, вызывающая покраснение, раздражение, выделения (беловатые и комковатые) и сильный зуд. Он также может гореть при мочеиспускании.
Наиболее распространенным типом инфекции вульвы является грибковая инфекция. Грибковую инфекцию можно диагностировать, взяв образец выделений для исследования под микроскопом.Лечение включает соблюдение правил гигиены и прием противогрибковых препаратов.
Что такое контактный дерматит?
Контактный дерматит — это красная зудящая сыпь (в данном случае на коже вульвы), вызванная прямым контактом с мылом, средствами женской гигиены и т. Д.
Чтобы диагностировать контактный дерматит, ваш лечащий врач осмотрит область вульвы и спросит, какие продукты контактировали с этой областью. Избавление от источника раздражения — первый шаг в лечении контактного дерматита.
Какие самые распространенные заболевания, передающиеся половым путем?
Наиболее распространенными заболеваниями, передающимися половым путем, являются генитальный герпес и остроконечные кондиломы.
- Остроконечные кондиломы вызываются вирусом папилломы человека (ВПЧ).
- Генитальный герпес вызывается вирусом простого герпеса (ВПГ).
Если вы ведете половую жизнь, вы можете снизить свои шансы заразиться или распространить венерическое заболевание, используя латексный презерватив.Также существует вакцина, защищающая от типов ВПЧ, вызывающих остроконечные кондиломы.
Что такое вульводиния?
Вульводиния — это боль в области вульвы, которая длится 3 месяца или дольше и не вызвана инфекцией, заболеванием кожи или другим заболеванием.
Симптомы включают:
- Жжение
- Жало
- Раздражение
- Саднение
- Боль
- Болезненность
- Пульсация
- Отек.
Существует несколько методов лечения, которые можно применять, и ни один из них не работает постоянно для всех женщин.
Что такое дистрофия вульвы?
Дистрофия вульвы — это образование аномальной кожи на вульве, которая может быть слишком тонкой (склеротический лишай), слишком толстой (гиперплазия) или сочетанием того и другого.
При склеротическом лишае кожа может выглядеть как тонкая морщинистая бумага, а вход во влагалище может сморщиться. При гиперплазии на вульве могут появиться затвердевшие пятна.
Симптомы включают:
- Зуд
- Жжение
- Покраснение
- Белизна.
Дистрофия вульвы может быть диагностирована с помощью биопсии. Лечение дистрофии вульвы требует длительного использования кремов или мазей, которые наносятся непосредственно на ткань вульвы.
Какие типы рака встречаются в вульве?
- Рак вульвы обычно начинается с предрака, что означает, что он может перейти в рак, если его не обнаружить или не лечить.
- Когда происходят изменения клеток кожи вульвы, это предраковое состояние, называемое VIN (интраэпителиальная неоплазия вульвы). Это не рак, но, если его не лечить, он может стать более серьезным и перерасти в рак. Редко другие формы рака вульвы.
- Меланома (форма рака кожи) может развиться на коже вульвы.
- Аденокарцинома (тип рака, который формируется в секретирующих слизь железах) может возникать в железах вульвы.Этот рак напоминает экзему (пятна красной, чешуйчатой, зудящей кожи) на вульве.
Как диагностируют и лечат рак вульвы?
Рак вульвы диагностируют с помощью биопсии. Лечение будет зависеть от стадии рака. Это может быть операция по удалению раковой ткани, лучевая терапия или химиотерапия.
Как предотвратить проблемы с вульвой?
Чтобы избавиться от проблем с вульвой или предотвратить их повторное появление, можно предпринять следующие меры:
- Избегайте ношения узких брюк или нижнего белья
- Носите только хлопковое нижнее белье
- Избегайте ношения колготок, если у них нет хлопковой промежности
- Держите вульву чистой и сухой
- Избегайте использования подушечек или тампонов с дезодорантом или пластиковым покрытием
- Do не используйте парфюмированное мыло или туалетную бумагу с запахом
- Не принимайте душ, не используйте женские спреи или тальки
- Не спите в облегающей одежде.